
por CenterLab | out 21, 2019 | Informativos
O Diabetes Mellitus tipo 1 (DM1) é uma doença autoimune crônica caracterizada pela destruição parcial ou total das células-beta, que resulta na incapacidade de produzir insulina. O DM1 causa diversos problemas, devido a alterações micro e macrovasculares. As principais complicações crônicas consistem em nefropatia, retinopatia, neuropatia periférica, doenças cardiovasculares e doenças vasculares periféricas.
A Doença Celíaca (DC) é uma enteropatia autoimune originada pela sensibilidade ao glúten em pessoas geneticamente predispostas. O organismo não reconhece a proteína do glúten e uma reação de defesa autoimune é desencadeada. O resultado é uma atrofia de células da mucosa do intestino delgado que são responsáveis por absorver os alimentos.
Os sintomas comuns da DC são: perda de peso, desnutrição, distensão abdominal e diarreia. Em crianças, por não conseguirem absorver corretamente as vitaminas e sais minerais, pode ocorrer redução do crescimento e desenvolvimento.
Importante lembrar que uma parte das pessoas que são acometidas com a doença celíaca apresentam a forma assintomática, isto é, sem qualquer sinal ou sintoma da doença.
A relação entre DM1 e DC é descrita desde 1954 e a suscetibilidade genética parece ser o principal fator para esta associação.
Cada indivíduo apresenta um código de reconhecimento para o sistema imunológico, que é chamado de complexo maior de histocompatibilidade (HLA), codificado através do DNA. Em algumas pessoas esse código de reconhecimento apresenta alteração e as células de defesa passam a enxergar as células do próprio corpo, outras vezes, alguns alimentos, como inimigos e a consequência é que o sistema imunológico passará a atacar o próprio corpo.
Atualmente sabe-se que as pessoas com DM1 são mais propensas a desenvolver a DC devido a uma alteração neste complexo com a presença do antígeno de histocompatibilidade humana DQ, codificado pelos genes DQ2 e DQ8 do cromossomo 6, sugerindo uma causa genética para a ocorrência simultânea das duas doenças, uma vez que tais genes são compartilhados tanto pelo DM1 como pela DC.
A prevalência de DC entre portadores de DM1 foi estimada em cerca de 4%, com variação entre 0,1 e 10,4%, superando, a prevalência da população geral (entre 0,5 e 1%).
Os sintomas clássicos gastrintestinais da DC dificilmente acontecem nos pacientes com DM1, sendo estes comumente assintomáticos e dificultando o diagnóstico.
Estudos demonstraram que pacientes com DM1 e DC recém-diagnosticada possuem pior controle glicêmico e perfil lipídico, bem como maior prevalência de complicações microvasculares. Além disso, pacientes com DC desenvolvem retinopatia e nefropatia mais cedo do que aqueles com apenas DM1. Existe, também, evidências de que pacientes com ambas as doenças estão propícios a uma maior taxa de aterosclerose subclínica em comparação com a condição diabética sozinha.
Nesta perspectiva, torna-se fundamental o rastreio da doença celíaca em pacientes diabéticos tipo 1, para diminuir os agravos e, consequentemente, a morbidade causada por tal associação.
Fonte: Eco Diagnóstica

por CenterLab | out 10, 2019 | Informativos

A Gasomtria Arterial mede o pH e os níveis de oxigênio e gás carbônico no sangue de uma artéria. Esse exame é utilizado para verificar se os seus pulmões são capazes de mover o oxigênio dos alvéolos para o sangue e remover o dióxido de carbono do sangue.
Quando as artérias passam pelos nossos pulmões, elas deixam o dióxido de carbono que é produzido na respiração celular e coletam o oxigênio que está nos alvéolos, para então levá-lo aos nossos órgãos.
A gasometria arterial utiliza o sangue retirado de uma artéria, em que o oxigênio e o dióxido de carbono podem ser medidos antes de entrarem nos tecidos corporais.
Os valores da gasometria arterial por si só não fornecem informações suficientes para diagnosticar uma doença. Eles não podem dizer se os níveis baixos são causados por problemas pulmonares ou cardíacos, mas por outro lado é ela que determina se um paciente tem ou não necessidade de suplementação de oxigênio.
Quando o exame é pedido?
Uma gasometria arterial pode ser pedida pelo médico para:
– Verificar a gravidade de problemas respiratórios e doenças pulmonares, como fibrose cística ou DPOC;
– Verificar se o tratamento para uma determinada doença pulmonar está funcionando;
– Descobrir se você precisa de oxigênio extra ou ajuda com a respiração (ventilação mecânica);
– Verificar se você está recebendo a quantidade certa de oxigênio enquanto estiver recebendo oxigênio suplementar;
– Medir o pH no sangue de pessoas que têm insuficiência cardíaca, insuficiência renal, diabetes não controlada, distúrbios do sono e infecções graves, ou depois de uma overdose de drogas.
– Uma gasometria arterial muitas vezes é feita em pacientes que estão no hospital com doença grave ou farão uma cirurgia. O teste pode medir o quão bem os pulmões e os rins da pessoa estão trabalhando e como o corpo está usando energia.
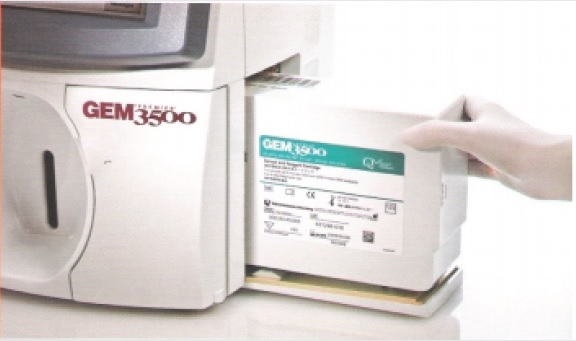
GEM Premier 3500
Mais versatilidade e flexibilidade para exames de tratamento crítico mais rápidos, fáceis e eficientes.

Adicionando à simplicidade, flexibilidade e confiabilidade de exames, o GEM Premier 3500 oferece novas capacidades em um sistema elevado, adaptável às necessidades – e volume – do seu hospital e laboratório.
– Simples: Livre de manutenção, multi-uso, cartuchos descartáveis e menus intuitivos na tela sensível ao toque são muito fáceis de usar;
Flexível: Configurações de cartucho customizadas e um amplo menu de exames atendem ás necessidades de qualquer localidade e qualquer capacidade de exame, com custo benefício;
– iQM: De propriedade da IL, a Gestão de Qualidade Inteligente (Intelligent Quality Management), providencia um controle de qualidade contínuo em um tempo real para os resultados mais precisos, o tempo todo;
– Conectividade Total: O Software GEMweb permite a gestão de informações e comunicação em tempo real pelo hospital.
Mais versatilidade e flexibilidade para exames de tratamento crítico mais rápidos, fáceis e eficientes.
Cartucho independente:
– Cartuchos descartáveis sem refrigeração incluem todos os componentes para o exame do paciente, e não requerem manutenção.
Tela intuitiva sensível ao toque:
– Aprende-se a operação básica em minutos – simplesmente pressione ‘Go!’ e coloque a amostra;
– Fácil de utilizar, a exibição da tela sensível ao toque e os menus concisos e claros simplificam a seleção e customização dos parâmetros e visualização dos resultados.
Conectividade GEMweb, aprimorada com HL-7:
– Permite comunicação sem fio LIS ou HIS;
– Os resultados de qualidade dos pacientes podem ser visualizados remotamente de qualquer computador ligado a rede.
Características aprimoradas:
– Maior área de amostragem com Luz de Led facilitando a amostragem;
– O leitor de código de barras permite a rápida inserção de dados.

IQM
– Monitora todos os processos de exame e componentes enquanto providencia a detecção de de erro contínua e correção, 24 horas por dia, 7 dias por semana.
Garantia de qualidade consistente:
– Processamento de qualidade ativo, em tempo real – mesmo durante o uso;
– Reduz o tempo de detecção de erro quando comparado ao QC tradiconal;
– Garante ótimo protocolo de controle de qualidade sempre, independente da hora do dia ou do nível de treinamento do operador;
– Gera relatórios para adequação regulatória;
– Monitora e verifica continuamente todos os componentes críticos em tempo real;
– Sensores;
– Soluções do Processo de Controle;
– Software de Reconhecimento de Padrão de Erro;
– Estabilidade do processo.
A Centerlab Trabalha em parceria com Werfen e disponibiliza para seus clientes o Gem 3000 e Gem 3500.
Referências:
– Rogério de Souza, pneumologista assessor da área de Pneumologia do Fleury Medicina e Saúde.
– Weerfen

por CenterLab | out 10, 2019 | Informativos

Fluorescência x Teste Rápido Imunocromatografia
A técnica consiste na dissolução de micropartículas fluorescentes conjugadas aos anticorpos específicos em uma solução diluente, onde irá ocorrer a interação com o analito alvo presente na amostra.
Quando a amostra é aplicada no dispositivo teste, migrará ao longo da membrana formando complexos com os anticorpos revestidos na membrana.
A intensidade da luz fluorescente gerada na membrana é diretamente proporcional à concentração do analito alvo e verificada pelo analisador que processa os resultados usando algoritmos pré-programados e exibe o resultado do teste na tela.
O sistema de imunoensaio fluorescente emite sinais fortes que não se sobrepõem, o que proporciona alta especificidade e sensibilidade em relação a metodologia por imunocromatografia (partícula de ouro) utilizada nos testes rápidos.
Em suma, a tecnologia FIA possui resultados muitos mais próximos das concentrações reais que os testes rápidos por imunocromatografia, não podendo, em nenhum momento, ter qualquer comparação em relação à sensibilidade e especificidade das 2 tecnologias.
Vantagens
– Ampla variedade de marcadores;
– Alta especificidade: amostras positivas e negativas produzem ampla diferença de intensidade de fluorescência;
– O espectro completo dos antígenos presentes no substrato original está disponível, permitindo assim a detecção de um grande número de anticorpos, atingindo uma taxa muito maior de detecção;
– Permite a detecção simultânea de anticorpos contra diversos antígenos bioquimicamente diferentes em um único substrato.
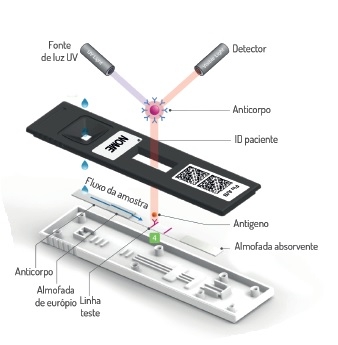
Princípio do Ensaio
– Sistema de Imunoensaio Fluorescente;
– Específicos para antígeno e anticorpo;
– Resultado Rápido;
– Custo-benefício;
– Sinais de detecção mais fortes;
– Alta estabilidade;
– Interferências minimizadas.
Menu de Testes Qualitativos e Quantitavos
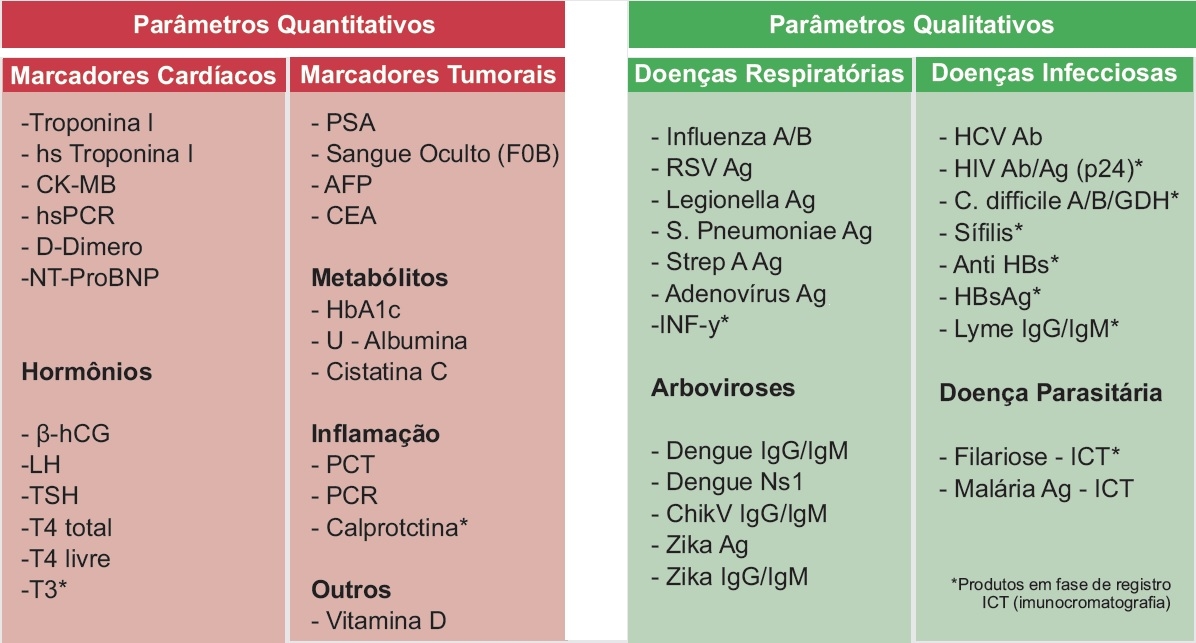
A Centerlab sempre comprometida em oferecer aos seus clientes soluções em produtos e serviços para diagnóstico e pesquisa, em parceria com a ECO Diagnostica e CELER, disponibiliza um menu completo destes testes, podendo ser qualitativo e quantitativo.
O Finecare – Point Of Care (POC) é um equipamento pequeno, prático e portátil que realiza a detecção e quantificação da concentração de analitos presentes no sangue, através da metodologia de imunoensaio por fluorescência. O Finecare é destinado ao uso de diagnóstico in vitro por profissionais de saúde no auxílio diagnóstico de infecções, diabetes, doenças cardiovasculares, injúria renal, tumores, entre outras.
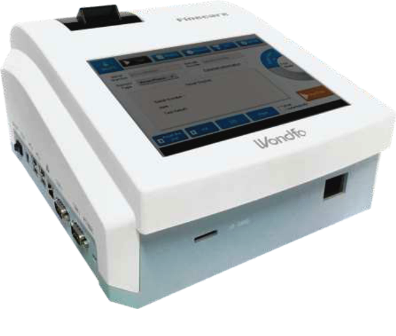
Aplicações: Laboratórios, Hospitais (CTIs, UTIs, emergências), Unidades de Pronto Atendimento (UPAs), ambulâncias, cardiologia, pediatria, pesquisas, entre outras aplicações.
Analisador F-Line é o sistema de imunoensaio fluorescente de ultima geração de multi parâmetro acessível que fornece diagnósticos precisos ao seu laboratório. Todos os parâmetros podem ser executados de forma randômica.
O analisador reconhece cada parâmetro assim que o dispositivo teste inserido e exibe o passo a passo para a preparação da amostra.
Consulte os Vendedores para que possam auxiliarem suas dúvidas!
Referência: ECO diagnóstica Brasil e CELER Biotecnologia

por CenterLab | set 19, 2019 | Informativos
O “teste do pezinho”, nome popular do Teste de Guthrie, é realizado através de uma pequena amostra de sangue retirada do calcanhar de recém-nascidos, por isso recebeu este nome. Ele identifica distúrbios e doenças que podem afetar a saúde do bebê antes mesmo do aparecimento de sintomas.
Conhecido também como teste de Triagem Neonatal, o teste do pezinho é muito simples, rápido e seguro, geralmente realizado ainda na maternidade após as primeiras 48 horas de vida (pois antes desse período pode ter influência do organismo da mãe) ou até o 7° dia após o nascimento.
Ele promove o rastreio de diversas doenças genéticas (herdadas do pai ou da mãe) e congênitas (durante o desenvolvimento no útero) que são difíceis de identificar, pois normalmente não apresentam quaisquer sinais ou sintomas logo após o nascimento, contudo podem afetar o desenvolvimento mental e físico da criança.
A triagem pode detectar esses transtornos antes que os sintomas apareçam, o tratamento precoce e adequado melhoram a saúde e qualidade de vida de vida do bebê, prevenindo sequelas graves e até mesmo a morte.
COMO É REALIZADO O TESTE DO PEZINHO?
Posição da criança
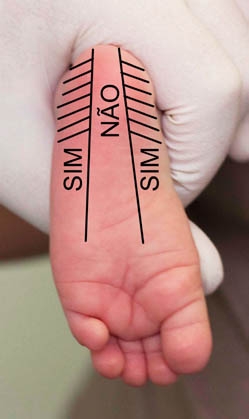
Para que haja uma boa circulação de sangue nos pés da criança, suficiente para a coleta, o calcanhar deve sempre estar abaixo do nível do coração. A mãe, o pai ou o acompanhante da criança deverá ficar de pé, segurando a criança com a cabeça encostada no seu ombro. O profissional que vai executar a coleta deve estar sentado, ao lado da bancada, de frente para o adulto que está segurando a criança.
Assepsia
Realizar a assepsia do calcanhar com algodão ou gaze esterilizada, levemente umedecida com álcool 70%. Lembre-se de massagear bem o local para ativar a circulação. Certificar-se de que o calcanhar esteja avermelhado. Aguarde a secagem completa do álcool antes de fazer a punção.
** Nunca utilizar álcool iodado ou antisséptico colorido, pois pode interferir no resultado.
Punção
A punção deve ser realizada obrigatoriamente com um dispositivo chamado lanceta, apropriada para a coleta de sangue periférico. A escolha do local adequado para a punção é importante, devendo ser numa das laterais da região plantar do calcanhar, local com pouca possibilidade de atingir o osso. Segure o pé e o tornozelo da criança, envolvendo com o dedo indicador e o polegar todo o calcanhar, de forma a imobilizar, mas não prender a circulação.
DOENÇAS DETECTADAS PELO TESTE DO PEZINHO
O teste do pezinho chegou ao Brasil em 1976, através da APAE (Associação dos Pais e Amigos dos Excepcionais) e identificava duas doenças, a fenilcetonúria e o hipotireoidismo (ambas, se não tratadas a tempo, podem levar à deficiência mental). Em 1992, tornou-se obrigatório em todo o país e é realizado gratuitamente através do Programa Nacional de Triagem Neonatal do SUS.
Existem muitos tipos de teste do pezinho e doenças diferentes que podem ser diagnosticadas, os básicos são disponibilizados pelo SUS, mas existem outros que podem identificar mais de 30 doenças, realizados por laboratórios privados.
Fenilcetonúria
Doença genética em que a criança não tem a enzima fenilalanina hidroxilase, que promove o metabolismo do aminoácido fenilalanina existente em todas as formas de proteína (carne, leite, ovos, etc.). Com isso, a fenilalanina se acumula no sangue e em todos os tecidos, provocando lesões graves e irreversíveis no sistema nervoso central, inclusive o retardo mental.
Hipotireoidismo congênito
É um distúrbio causado pela insuficiência de hormônios da tireóide. A falta de tiroxina pode provocar retardo mental e o comprometimento do desenvolvimento físico.
Anemia falciforme
é um problema genético que causa alteração na forma das células vermelhas do sangue (que assumem forma semelhante a foices), prejudicando o transporte de oxigênio para várias partes do corpo, podendo provocar atrasos no desenvolvimento da criança, dores e infecções generalizadas. A anemia falciforme não tem cura.
Fibrose cística
É uma doença genética, também conhecida como mucoviscidose, que causa mau funcionamento do transporte de cloro e sódio nas membranas celulares. Esta alteração faz com que se produza um muco espesso nos brônquios e nos pulmões, facilitando infecções de repetição e causando problemas respiratórios e digestivos.
HIPERPLASIA ADRENAL CONGÊNITA
a doença genética faz com que a criança tenha mau funcionamento das glândula suprarrenais, prejudicando produção de alguns hormônios essenciais para o corpo como cortisol e aldosterona, o que pode provocar crescimento excessivo, puberdade precoce ou outros problemas físicos.
Deficiência da biotinidase
doença genética em que o organismo não é capaz de obter a enzima biotinidase, responsável pela absorção e regeneração orgânica da biotina, uma vitamina existente nos alimentos que compõem uma dieta normal. Esta vitamina é indispensável para a atividade de diversas enzimas. O quadro mais severo é marcado por convulsões, retardo mental e lesões de pele.
Fonte: Kasvi

por CenterLab | ago 21, 2019 | Informativos
Doença inflamatória intestinal (DII), que inclui doença de Crohn e colite ulcerativa, é uma condição recidivante caracterizada por inflamação crônica em vários locais do trato GI, que resulta em diarreia e dor abdominal.
A inflamação resulta de resposta imunitária celular na mucosa gastrointestinal. A etiologia precisa é desconhecida, mas evidências sugerem que a flora intestinal normal desencadeia uma reação imune anormal em pacientes com predisposição genética multifatorial (talvez envolvendo barreiras epiteliais anormais e defesas imunes da mucosa). Não se identificou qualquer fator dietético, ambiental ou infeccioso. A reação imune envolve a liberação dos mediadores inflamatórios, incluindo citocinas, interleucinas e FNT.
Embora a doença de Crohn e a colite ulcerativa sejam similares, elas podem ser diferenciadas em muitos casos ( Diferenciação entre doença de Crohn e colite ulcerativa). Cerca de 10% dos casos de colite não são inicialmente distinguíveis e são denominados não classificados; se um espécime patológico cirúrgico não pode ser classificado, ele é chamado de colite indeterminada. O termo colite se aplica somente às doenças inflamatórias do cólon (p. ex., colite ulcerativa, granulomatosa, isquêmica, por radiação e infecciosa). A colite espástica (mucosa) é um termo inadequado aplicado a uma doença funcional, síndrome do intestino irritável.
A doença intestinal inflamatória afeta pessoas de todas as idades, mas em geral começa antes dos 30 anos, com pico de incidência dos 14 aos 24 anos. A DII pode apresentar outro pico menor aos 50 e 70 anos de idade; entretanto, esse pico tardio pode incluir alguns casos de colite isquêmica.
A DII é mais comum na população do norte da Europa e de origem anglo-saxônica e é 2 a 4 vezes mais comum em judeus asquenazes do que não judeus brancos. A incidência é baixa na Europa central e do sul e ainda mais baixa na América do Sul, Ásia e África. Entretanto, a incidência vem aumentando em negros e latino-americanos que vivem na América do Norte. Ambos os sexos são igualmente afetados. Parentes de primeiro grau dos pacientes com DII têm um risco 4 a 20 vezes maior; seu risco absoluto pode chegar a 7%. A tendência familiar é muito maior na doença de Crohn do que na colite ulcerativa. Várias mutações gênicas conferem um risco maior da doença de Crohn (e algumas possivelmente relacionadas à colite ulcerativa) foram identificadas.
O tabagismo parece contribuir para o desenvolvimento e a exacerbação da doença de Crohn, mas diminui o risco de colite ulcerativa. A apendicectomia realizada para tratar a apendicite também parece diminuir o risco de colite ulcerativa. Os AINE podem exacerbar a DII. Contraceptivos orais podem aumentar o risco de doença de Crohn. Alguns dados sugerem que a doença perinatal e a utilização de antibióticos na infância podem estar associados a um maior risco de DII.
Por razões pouco claras, as pessoas com melhor nível socioeconômico podem ter um maior risco de doença de Crohn.
Manifestações extraintestinais
Doença de Crohn e colite ulcerativa afetam outros órgãos além do intestino. A maioria das manifestações extraintestinais é mais comum na colite ulcerativa e colite de Crohn do que nos casos de doença de Crohn limitada ao intestino delgado. As manifestações extraintestinais da DII são caracterizadas de três maneiras:
1. Doenças que em geral acompanham (i.e., vêm e vão) surtos de DII: essas doenças incluem artrite periférica, episclerite, estomatite aftosa e eritema nodoso. A artrite tende a envolver grandes articulações e ser migratória e intermitente. Uma ou mais doenças concomitantes aparecem em mais de um terço dos pacientes hospitalizados com DII.
2. Doenças que claramente estão associadas com DII, mas aparecem de modo independente da atividade da DII: essas doenças incluem espondilite anquilosante, sacroileíte, uveítepioderma gangrenoso e colangite esclerosante primária. A espondilite anquilosante é mais comum nos pacientes com DII com antígeno HLA-B27. A maioria dos pacientes com envolvimento da coluna ou do sacroilíaco tem evidência de uveíte e vice-versa. A colangite esclerosante primária, que é um fator de risco de câncer do trato biliar, está fortemente associada à colite ulcerativa ou colite de Crohn. A colangite pode aparecer antes ou concomitantemente com doença intestinal ou mesmo 20 anos depois da colectomia. A doença hepática (p. ex., esteatose hepática, hepatite autoimune, pericolangite e cirrose) aparece em 3 a 5% dos pacientes, embora alterações mínimas da função hepática sejam mais comuns. Algumas dessas condições (p. ex., colangite esclerosante primária) podem preceder a DII em muitos anos e, quando diagnosticadas, devem ser seguidas de investigação imediata para eventual DII associada.
3. Doenças que são consequências da fisiologia intestinal rompida: essas doenças ocorrem principalmente na doença de Crohn grave do intestino delgado. A má absorção pode ser secundária a ressecções ileais extensas, causando deficiências de vitaminas solúveis em gordura, vitamina B12 ou minerais, resultando em anemia, hipocalcemia, hipomagnesemia, distúrbios de coagulação e desmineralização óssea. Em crianças, má absorção retarda o crescimento e desenvolvimento. Outras alterações incluem cálculos urinários secundários ao excesso de absorção do oxalato da dieta, hidroureter e hidronefrose secundários à compressão pelo processo inflamatório intestinal, cálculos biliares secundários à falha de reabsorção de sais biliares pelo íleo inflamado e amiloidose secundária ao longo processo inflamatório e supurativo.
Fonte: Eco Diagnóstica














