por CenterLab | maio 12, 2020 | Informativos
A Síndrome de Burnout é um distúrbio emocional e psíquico provocado por condições desgastantes no ambiente de trabalho. A principal causa da doença é o excesso na rotina profissional que leva à exaustão extrema, estresse e esgotamento físico.
A doença é comum em trabalhadores de áreas que atuam sob pressão e com responsabilidades constantes em que o contato humano é contínuo, como profissionais da área de saúde, segurança, educação e comunicação.
O sentimento de incapacidade é outro motivo que leva os profissionais a desenvolverem a doença, pois não acreditam ter habilidades suficientes para cumprir as tarefas para as quais foram designados.
De acordo com uma pesquisa realizada pela International Stress Management Association (Isma-BR), 30% dos trabalhadores brasileiros sofrem com esse tipo de doença. A Labtest preparou este artigo, com o objetivo de informar os principais aspectos sobre a Síndrome de Burnout e seus sintomas.
Conheça os sintomas da Síndrome de Burnout
O risco do diagnóstico tardio é que a Síndrome de Burnout pode desencadear doenças mais sérias, como a ansiedade e depressão. Esse transtorno está registrado no grupo 24 do CID-11 (Classificação Estatística Internacional de Doenças e Problemas Relacionados à Saúde) como um dos fatores que afetam o estado mental das pessoas e pelos quais elas costumam procurar os serviços de saúde.
A Organização Mundial da Saúde (OMS) define a Síndrome de Burnout como um fenômeno ocupacional, significativo de que a doença está intrinsecamente relacionada com as condições de trabalho.
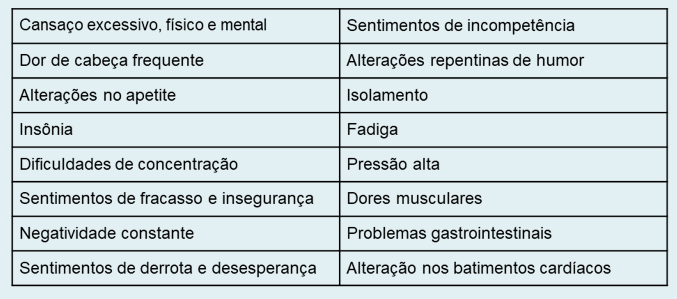
Em resumo, os sintomas da doença envolvem dores físicas, problemas emocionais ou psicológicos. Confira abaixo o quadro dos sinais e sintomas da Síndrome de Burnout, de acordo com o Ministério da Saúde (MS):
Como a Síndrome de Burnout afeta os profissionais da saúde?
Os profissionais da saúde estão suscetíveis a desenvolver o transtorno, porém os sinais e sintomas podem ser diferentes para cada pessoa, conforme as circunstâncias e condições de trabalho em que está inserida.
A Síndrome de Burnout em profissionais dessa área é o reflexo da inter-relação de três aspectos. Veja abaixo:
– Cansaço emocional: esgotamento profissional ocasionado pelas exigências do trabalho.
– Despersonalização: indiferença e apatia em relação à sociedade, pelo qual o profissional se sente um observador externo de suas próprias experiências.
– Baixa realização pessoal: descontentamento pessoal e profissional.
O diagnóstico da doença é realizado por psicólogo ou psiquiatra, mediante análise clínica do paciente para identificar o transtorno e indicar o tratamento adequado. Para intervir no caso, a utilização de medicamentos, psicoterapia, exercícios físicos e de relaxamento são as práticas recomendadas.
Fonte: Labtest
por CenterLab | abr 16, 2020 | Informativos
O COVID-19 é uma doença respiratória causada pelo novo coronavírus (SARS-CoV-2). O período de incubação varia de 2 a 14 dias, sendo de 5 dias em média. Os sintomas surgem após esse período e geralmente persistem por 5 a 7 dias. Após sete dias, começa o período de maior transmissibilidade, isto é, quando é maior o risco das pessoas passarem o vírus a outras pessoas.
Os principais sintomas da doença incluem febre, tosse e dificuldade respiratória. O quadro clínico nos pacientes mais graves assemelha-se mais a um quadro de pneumonia do que a uma gripe. Durante a epidemia, quando se tem transmissão comunitária do vírus, a identificação rápida dos pacientes com quadro de síndrome gripal, na atenção primária à saúde, e posterior isolamento, são medidas importantes para conter a disseminação.
Casos mais graves devem ser identificados pelo médico, estabilizados e encaminhados para centros de referência. Os exames diagnósticos, incluindo os testes rápidos, podem desempenhar um papel fundamental no processo de triagem e diagnóstico, em que pacientes infectados com coronavírus e diversas outras infecções respiratórias virais, podem se presentar concomitantemente, apresentando quadro semelhante de síndrome gripal.
O processo imunológico de resposta ao coronavírus
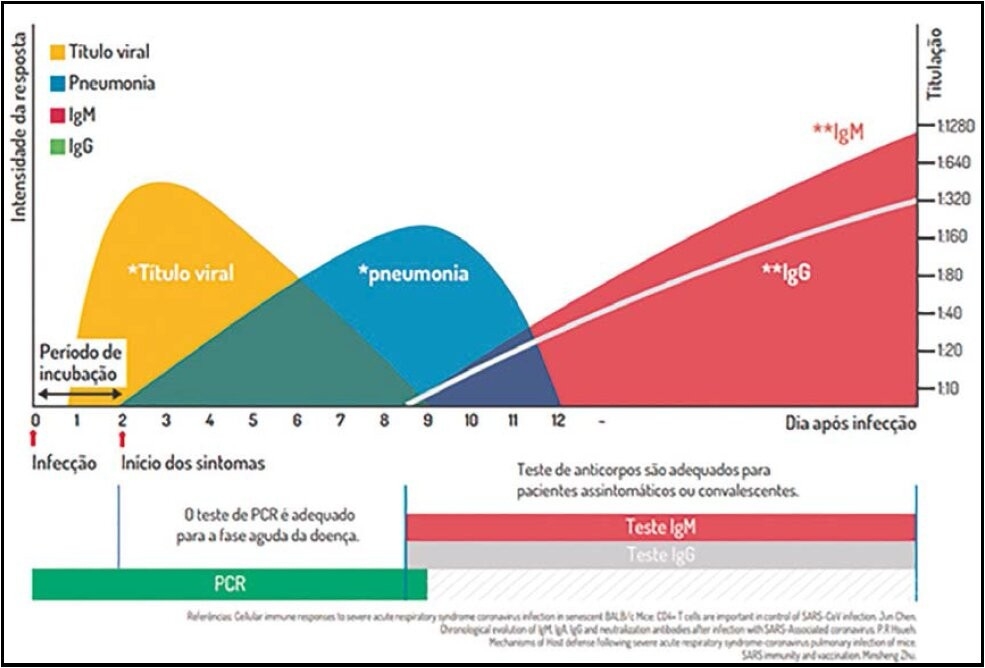
Para entender a diferença entre os diversos testes disponíveis, é preciso compreender a história natural da COVID-19, observando a resposta imunológica (Figura 1). Após infecção pelo vírus, a carga viral no organismo aumenta rapidamente em poucos dias. Mas o paciente pode permanecer assintomático, pois ainda está no período de incubação. O vírus permanece incubado durante dias.
Após 2 a 14 dias de incubação, surgem os primeiros sintomas, como febre alta (acima de 37, 8 graus) e tosse seca. Esses sintomas duram em torno de 1 semana e o maior risco de complicações respiratórias, como pneumonia, ocorre entre 8 a 9 dias. A partir desse período, o organismo inicia a produção de anticorpos, a fim de combater e, na maioria dos casos, vencer a infecção. A concentração sanguínea de IgG e IgM cresce rapidamente a partir de 8 a 9 dias da infecção.
Teste rápido para detecção de anticorpos
Testes rápidos que detectam a presença de IgG e IgM não são adequados para a fase aguda da doença, pois é alta a probabilidade
de falso negativo. Segundo alguns estudos, a eficácia de 100% se dá somente a partir de 10 dias da provável infecção. Com 7 dias, a sensibilidade é de até 80%. Antes disso, o paciente com COVID-19 ainda não produz anticorpos e o teste rápido pode apresentar um resultado negativo para
IgM ou IgG, levando o paciente a retornar para sua residência com alto risco de disseminação. Portanto, para termos segurança diante de um resultado “Negativo”, os testes rápidos de IgG e IgM são adequados somente a partir de 9/10 dias da provável infecção. Importante lembrar que as especificidades destes testes são muito altas, com poucas chances de reação cruzada com outras doenças respiratórias.
A grande preocupação com os testes sorológicos por imunocromatografia são as informações incompletas que estão circulando, devido ao pânico gerado pela doença. Os fabricantes devem ter responsabilidade e indicar, de maneira clara, a real efetividade (sensibilidade) do uso desses testes sorológicos. Um falso negativo pode ser um grande problema para a própria população. Além disso, as associações de classe, como SBAC e SBPC, devem se posicionar e criar um protocolo de usabilidade de todos os testes rápidos no Brasil, além de uma validação de eficácia em um laboratório de referência, comprovando as informações contidas nas instruções de uso de cada kit.
Diagnóstico rápido para detecção de antígeno (Ag) do Covid-19
O diagnóstico rápido que detecta a presença de antígeno é útil na fase aguda da doença, desafogando as filas nos hospitais e auxiliando nas tomadas de decisões imediatas, como o isolamento do paciente positivo até o recebimento do teste confirmatório. Como forma de screening, o teste para detecção de Ag é uma ferramenta mais útil do que a detecção de IgM e IgG, por ter uma janela de detecção menor (em torno de 5 dias da
infecção), o que é ponto chave no combate de qualquer epidemia.
Importante ressaltar que um resultado positivo no teste rápido de detecção do Ag, indica presença do SARS-CoV-2, mas é necessário ser confirmado em laboratórios de referência, normalmente através da técnica PCR-RT.
Diagnóstico diferencial de outras doenças respiratórias
Testes rápidos para outras doenças respiratórias podem ser úteis para descartar o Covid-19. Doenças como influenza, vírus sincicial
respiratório (RSV), Adenovírus ou mesmo faringite estreptocócica têm sintomas que podem ser confundidos com COVID-19. Assim, o
médico precisa descartar essas condições para um diagnóstico correto. Vale lembrar que com a chegada do inverno no Brasil, a incidência de doenças respiratórias vai aumentar e outros vírus irão circular com maior força.
O mundo ideal, sem dúvidas, seria o uso de painéis multiplex respiratórios (já existentes no mercado) por Biologia Molecular, mas sabemos que, ainda, não é a realidade do Brasil por vários motivos: alto custo, demora no resultado e áreas remotas onde o envio do swab pode comprometer a pesquisa do vírus, dando falso negativo.
Por isso, os testes de pesquisa de antígenos de outras doenças respiratórias, sejam por imunocromatografia, fluorescência ou biologia molecular, devem ser considerados e colocados na linha de frente, também para o combate a COVID-19.
Fonte: Labornews

por CenterLab | mar 2, 2020 | Informativos
Especialista aponta que defasagem antiga em tabelas de remuneração de serviços na área de saúde pública e ainda a falta de coordenação e gerenciamento obrigam a que se reduza o atendimento ao SUS por questão de sobrevivência. Roberto Madid é Diretor Executivo no Setor de Saúde com 32 anos de atuação no segmento, com passagens por banco de sangue, hospitais públicos e privados, santas casas, medicina diagnóstica, operadoras de saúde e cooperativas médicas. Atualmente participa de vários conselhos de administração e está à frente do projeto Unique Medical Center em Maringá/PR. Para ele, o futuro depende de gerenciamento competente e coordenado e foco na Atenção Primária.
Por: Regina Prado
Labornews – Nos últimos cinco anos, 3 milhões de pessoas perderam seus planos de saúde no Brasil. Em grande parte devido ao desemprego, já que 70% dos planos são empresariais, e em outros casos por opção, devido ao aumento das anuidades, bem acima da inflação, e ainda pela novidade da coparticipação nos custos do tratamento. Sem uma perspectiva concreta de mudanças a médio prazo no volume de desempregados no país, por exemplo, como o setor de saúde deveria se organizar para receber esta nova demanda no SUS?
Madid – A saúde pública nunca foi priorizada como deveria em nenhum dos últimos governos no Brasil. A divisão em hospitais federalizados, estaduais e municipais é muito prejudicial para organização do sistema atual. A divisão de verbas, que já é escassa, fica injusta e desigual. A atuação não é ordenada e priorizada. Falta gestão em todos os níveis da administração pública de saúde do país. Governança e compliance zero. A preocupação sempre foi direcionada para parte técnica e médica de atuação e muito pouco na estratégia de organização, gestão e administração do modelo de saúde. Com a retomada da economia que se vislumbra com a nova gestão do país, com os indicadores econômicos apontando crescimento, o número de beneficiários na saúde suplementar deve crescer na mesma medida pois é diretamente proporcional ao volume de empregados. Acredito que devemos fechar 2020 com acréscimo entre 750 mil a 1 milhão de novos beneficiários, mesmo porque as operadoras estão modelando e oferecendo produtos mais acessíveis.
Lab – Segundo especialistas, a segmentação entre setores público e privado (24% da população ainda é coberta por planos de saúde), sem uma coordenação estabelecida, pode comprometer a qualidade do atendimento em saúde no país. A parceria com as Organizações Sociais de Saúde (OSS) é uma boa alternativa para o SUS? Segundo a legislação, elas podem “quarteirizar” o serviço prestado. Como pode ser avaliada a qualidade deste trabalho?
Madid – Por que existe a quarteirização? Exatamente pela ineficiência da gestão pública. Gastar mais para contratar empresas para que façam o que o ente público não faz. É um círculo vicioso e que abre margens para má aplicação do recurso público. A tendência é aumentar a abrangência do setor de saúde suplementar pela ineficiência do setor público. Não sou contra OSS, mas não é isso que vai resolver o problema. Se fizermos uma peneira fina nas centenas que existem, acredito que poucas realmente tem expertise, experiência e capacidade técnica comprovada. Muitas foram criadas para fins e “objetivos específicos”.
Lab – Como foi sua experiência na superintendência da Santa Casa de Campo Grande (MS)? Já há alguns anos vemos as enormes dificuldades econômicas de hospitais filantrópicos em todo o país. Por que é difícil equilibrar estas finanças?
Madid – Fomos contratados para um projeto de “turnaround” no intuito de equilibrar as contas da entidade. Fizemos. O problema é que o ente público não cumpre o acordado. Não paga em dia, ou simplesmente não paga. Em Campo Grande/MS veja o histórico político: estiveram presos governador e dois prefeitos, fora vários deputados federais e estaduais denunciados e respondendo a processos, e isso apenas nos últimos cinco anos. As Santas Casas são essenciais para manter de pé o atendimento à população carente no país. Apesar disso, são muito mal remuneradas pelos serviços de complexidade que prestam. A conta não fecha. Os valores não são reajustados há mais de quinze anos! Na sua grande maioria estão em situação financeira desesperadora. Não adianta novas linhas de crédito como faz o governo atual. É necessário remunerar condizentemente pelos serviços prestados.
Lab – Segundo recente artigo de Leandro Fonseca da Silva, Diretor-Presidente da Agência Nacional de Saúde Suplementar (ANS), “mais de 50% do total despendido no país com saúde é feito por entes privados, sendo que 52,8% dos gastos privados realizados por meio de operadoras de planos de saúde. Esse padrão é diferente dos países da Organização para Cooperação e Desenvolvimento Econômico (OCDE), por exemplo, nos quais a despesa pública com saúde, em média, é de 73,4%”. Com estes dados em mãos, o que o Brasil deve reformular para otimizar os gastos aplicados na saúde?
Madid – O Brasil gasta pouco com saúde e gasta mal. A proporção reflete a pouca abrangência que o serviço público tem. O setor suplementar vem crescendo cada vez mais e continuará assim. O nosso atual modelo de saúde pública é reativo e não proativo e preventivo.
Lab – Como o senhor avalia as demandas do setor de análises clínicas, que tem a remuneração pelo SUS defasada em mais de duas décadas de prestação de serviços?
Madid – A remuneração do SUS não sustenta nenhum dos players do segmento. A remuneração está defasada não apenas para análises clínicas, mas para tudo. Quem depende ser remunerado pelo sistema SUS não consegue sobreviver. Na maioria dos casos reduz o atendimento ao SUS para menor proporção possível e passa a atender convênios e particulares para poder equilibrar suas contas.
Fonte: Labornews
05 DE FEVEREIRO DE 2020
por CenterLab | jan 28, 2020 | Informativos
Fêmea do Aedes aegypti é responsável pela transmissão da febre amarela, dengue, chikungunya e zika vírus — Foto: Pixabay/Divulgação
Todo o Nordeste, assim como Espírito Santo e Rio de Janeiro, estão sendo monitorados, afirmou o porta-voz da pasta ao G1. O surto é esperado a partir de março.
Os estados do Nordeste, assim como Espírito Santo e Rio de Janeiro, poderão ter um surto de dengue a partir de março de 2020, afirma o Ministério da Saúde.
“A dengue é uma doença sazonal e o quadro é dinâmico e pode mudar em pouco tempo, mas, no momento, os nove estados do Nordeste e as regiões do Sudeste com grande contingente populacional pouco afetadas em 2019 estão no nosso alerta”, afirmou ao G1 coordenador-geral de vigilância em arbovirose do Ministério da Saúde, Rodrigo Said.
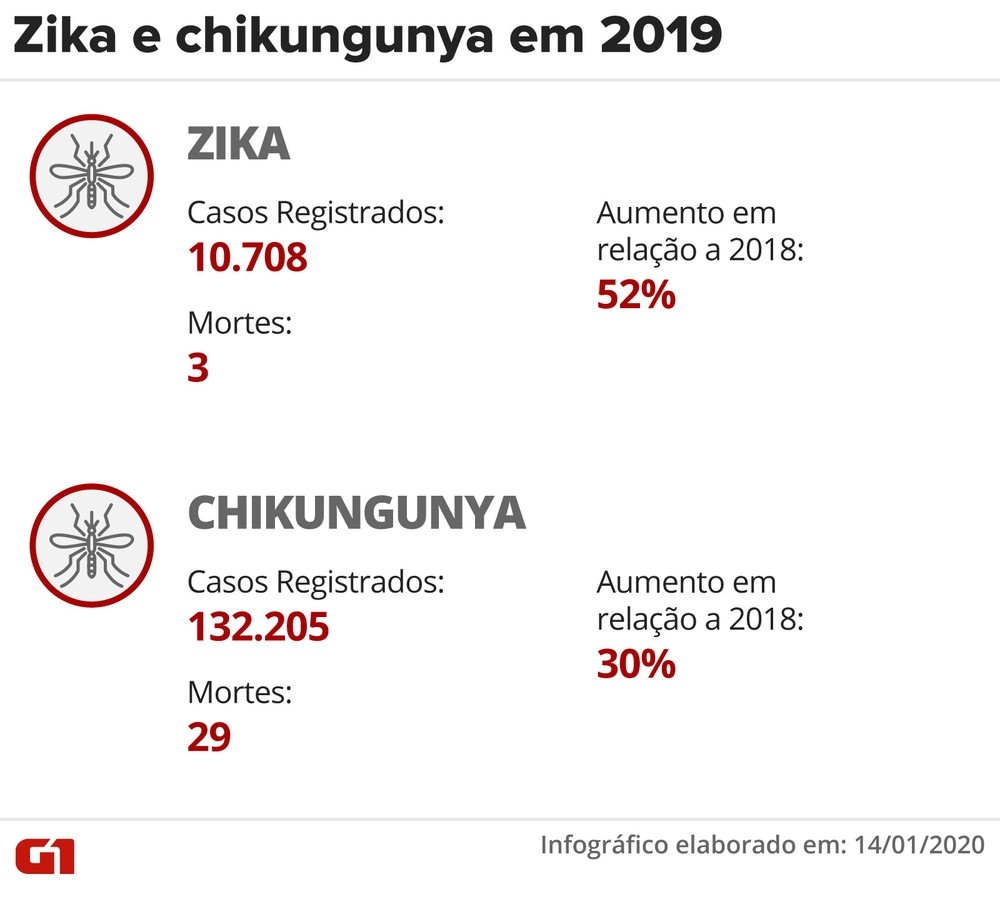
O Brasil registrou 1.544.987 casos de dengue no ano passado, com 782 mortes, segundo dados da pasta, um aumento de 488% em relação a 2018, um ano considerado atípico pelo Ministério.
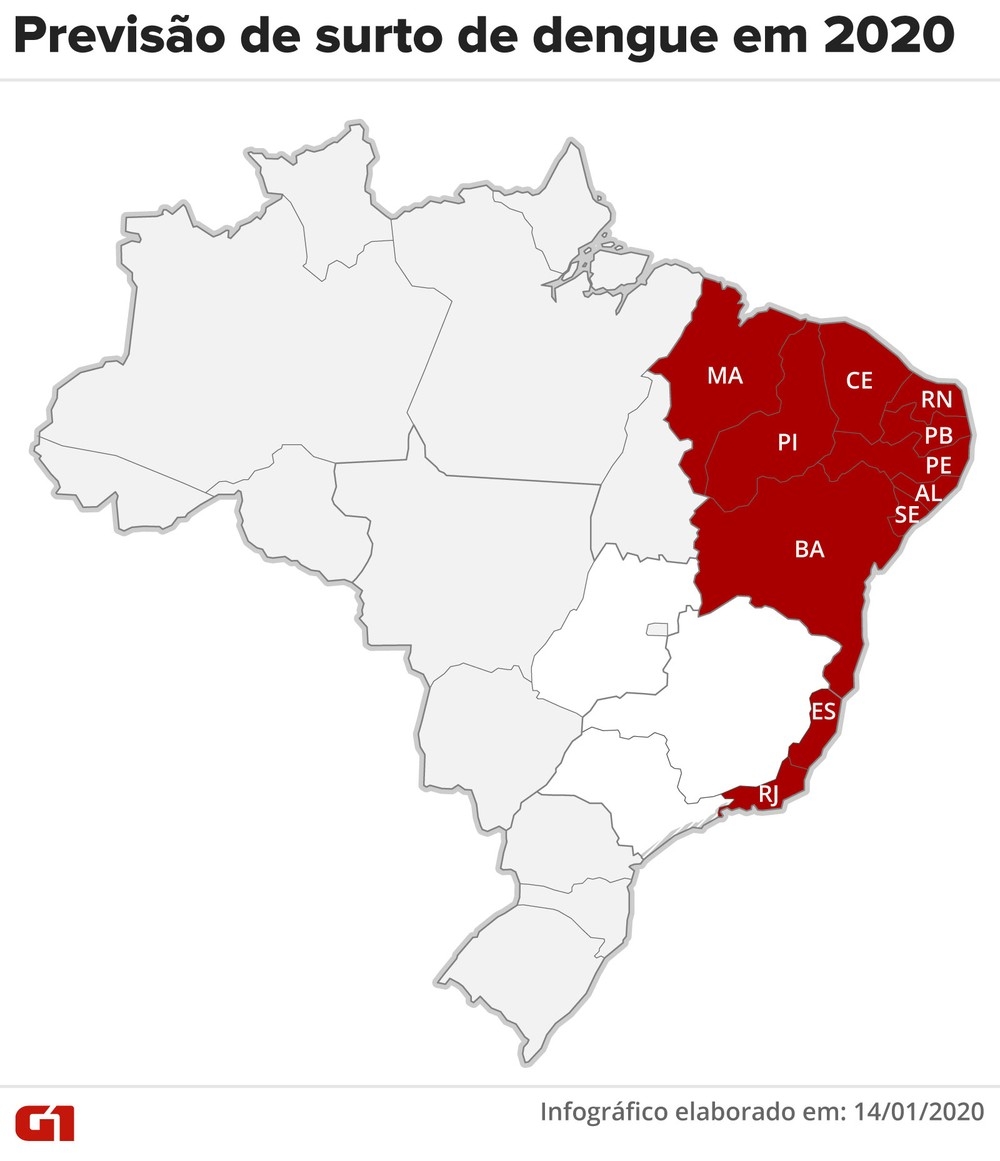
Mapa mostra estados do país que poderão ter surto de dengue em 2020 — Foto: Fernanda Garrafiel/G1
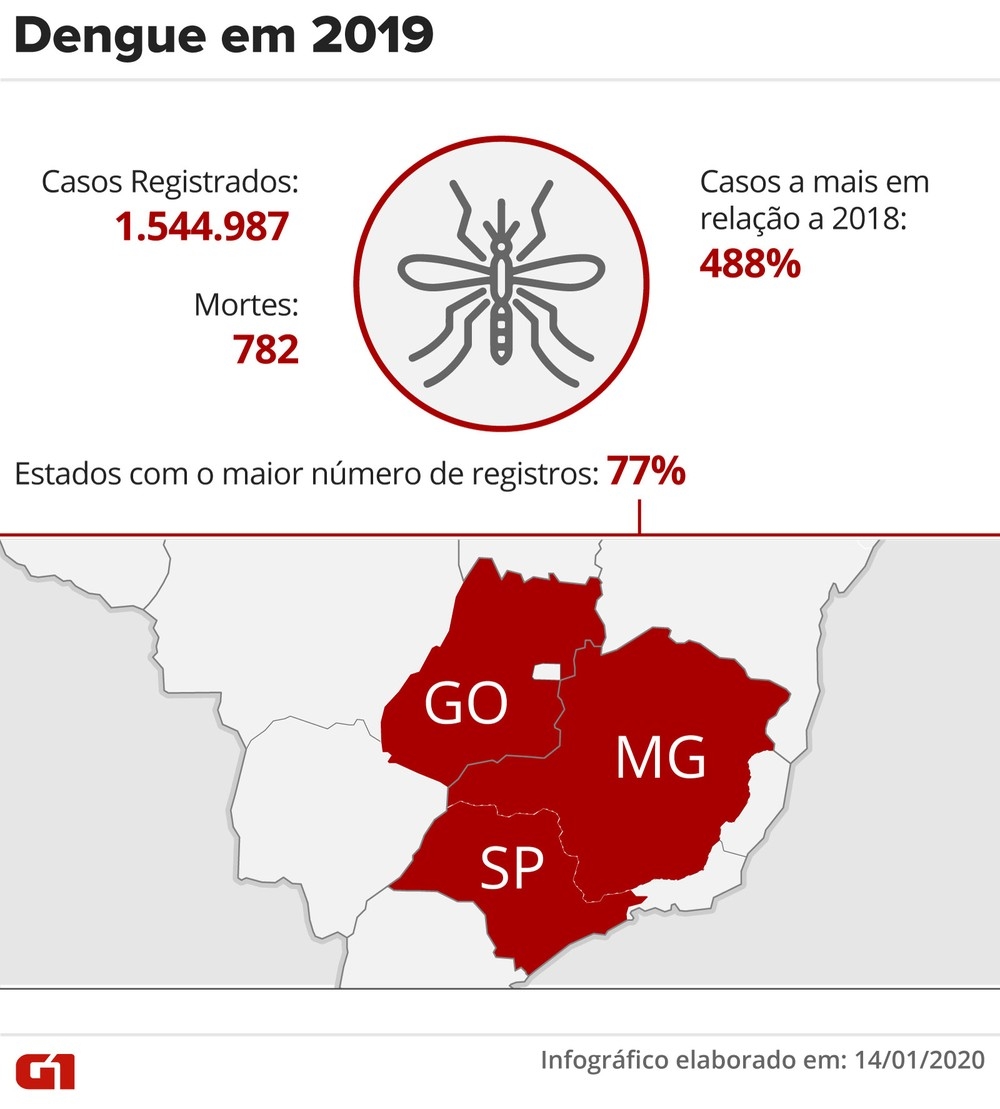
Infográfico mostra os casos registrados de dengue e estados com maior número de registros — Foto: Fernanda Garrafiel/G1
Variações de ano a ano
Segundo Said, 2017 e 2018 foram anos com poucos casos de dengue quando comparados a 2015 e 2016.
“Isso aconteceu porque circulou, em todos esses anos, o mesmo sorotipo do vírus da dengue. E quando uma pessoa é infectada pela dengue, ela estará imune aquele determinado sorotipo pra sempre, mas não aos outros sorotipos da doença”, afirma.
A dengue é transmitida por quatro sorotipos do vírus: o sorotipo 1, 2, 3 e 4, todos em circulação no Brasil.
A intensidade de circulação desses sorotipos se alterna pelo país de tempos em tempos. Os surtos de dengue costumam ocorrer, segundo Said, quando há mudança na circulação do tipo de vírus.
Foi o que ocorreu no final de 2018, quando começou a circular no Sudeste e Centro-Oeste um tipo diferente dos anos anteriores, o sorotipo 2. “As pessoas não estavam imunes ao sorotipo 2, que não circulava no país desde 2008. Por isso ele veio tão forte, porque encontrou novas pessoas para infectar”, explica o porta-voz.
A recente circulação do sorotipo 2 aconteceu somente em algumas partes do Sudeste e Centro-Oeste, o que ajuda a entender porque 77% de todos os registros de dengue no país, assim como 67% das mortes, ocorreram em apenas três estados em 2019: São Paulo, Minas Gerais e Goiás.
Infográfico mostra número de casos de Zika e Chikungunya em 2019 — Foto: Fernanda Garrafiel/G1
Fonte:
G1
por CenterLab | jan 27, 2020 | Informativos
Foto: Site Kasvi
Muitas doenças comuns no Brasil e no mundo deixaram de ser um problema de saúde pública por causa da vacinação massiva da população. Poliomielite, rubéola, tétano e coqueluche são só alguns exemplos de doenças comuns no passado e que as novas gerações só ouvem falar em histórias. No entanto, se a população parar de vacinar seus filhos, algumas doenças que já são erradicadas podem voltar a aparecer e causar novas epidemias, como os recentes casos de sarampo.
COMO FUNCIONAM AS VACINAS
O objetivo das imunizações é estimular o nosso organismo a produzir anticorpos contra determinados patógenos, principalmente bactérias e vírus, mas sem o desenvolvimento da doença.
Quando uma pessoa é infectada pela primeira vez por um antígeno, o sistema imunológico produz anticorpos para combater o invasor. No entanto, a produção não é feita numa velocidade suficiente para prevenir a doença, já que o sistema imunológico não conhece aquele invasor, provocando assim, o desenvolvimento da doença. Se aquele organismo invadir o corpo novamente, o sistema imunológico vai produzir anticorpos em uma velocidade suficiente para evitar que a pessoa fique doente uma segunda vez. Essa proteção é chamada de imunidade.
Com os mesmos antígenos que causam uma doença, mas enfraquecidos ou mortos, a vacina ensina e estimula o sistema imunológico a produzir os anticorpos que levam a imunidade. Assim, se você for exposto a esse organismo, as células da memória (linfócitos B) adormecidas do seu sistema imunológico o reconhecerão imediatamente e rapidamente começarão a se multiplicar e produzir os anticorpos. Essa resposta imune acelerada e mais intensa é conhecida como resposta secundária. É mais rápido e mais eficaz, porque todos os “preparativos” para o ataque foram feitos quando você foi vacinado.
É NORMAL TER FEBRE
A sensação de mal-estar que pode surgir depois da imunização é comum, e até mesmo esperada pelos médicos e especialistas porque quando o antígeno é injetado, o corpo vai gerar uma reação a esse corpo estranho. O organismo identifica o corpo estranho e produz anticorpos, gerando uma reação inflamatória. É essa reação inflamatória do corpo que pode produzir a febre, o mal-estar e a dor no local, pois mostra a reação do organismo.
TIPOS DE VACINAS
Existem 4 tipos principais de vacinas:
– VACINAS VIVAS ATENUADAS
Contêm uma forma viva, mas enfraquecida, do organismo. Ou seja, fracos o suficiente para não conseguirem causar sintomas relevantes. Costumam ser os melhores estimulantes para a produção de anticorpos pelo sistema imune. Este tipo de vacina costuma requerer apenas uma ou duas doses e produz uma imunização por muitos anos, às vezes para o resto da vida.
Ex: BCG, catapora, rubéola, caxumba, varíola, sarampo, febre amarela.
– Vacinas inativadas
Contêm uma forma morta do organismo. Por isso costumam apresentar uma capacidade de imunização mais baixa, sendo necessárias mais de uma dose para criar uma proteção prolongada. Em alguns casos a imunização desaparece após alguns anos, sendo necessária a aplicação de doses de reforço.
Ex: Pólio, cólera, raiva, influenza (gripe), tifo, hepatite A.
– Vacinas de subunidades
Contêm apenas a parte do organismo que estimula uma resposta imune.
Ex: Hepatite B, meningite, pneumococo, HPV, Haemophilus influenzae.
– Vacinas contra toxoides
Contêm uma toxina bacteriana inativada (toxóide). Os toxoides também costuma gerar uma imunização fraca, desse modo, é necessário reforço após alguns anos.
Ex: Tétano, difteria.
DOENÇAS NÃO DESAPARECEM
Sabemos que uma doença que aparentemente está sob controle pode voltar repentinamente, porque infelizmente, já vimos isso acontecer.
Quando uma alta proporção da população está vacinada, o resultado é a prevenção da disseminação da doença – algo que, por consequência, dá proteção às pessoas que não desenvolveram imunidade ou que não podem ser vacinadas. Isso é chamado de imunidade de rebanho. Quando ela deixa de existir, surge um risco de contaminação à população como um todo.
A varíola é a única doença que foi totalmente apagada do planeta
Casos recentes de sarampo – doença que era considerada erradicada do Brasil desde 2016 – que registraram quase 13,5 mil casos confirmados e 15 mortes no país em 2019, apenas reforçam a importância da imunização.
Essas consequências são decorrentes dos baixos índices de vacinação no Brasil. Nos últimos anos, a meta de cobertura populacional foi de 95%, entretanto, segundo a OMS, na maioria dos estados brasileiros, não se atingiu nem 75% da população.
A proporção de uma população que precisa ser vacinada para que seja mantida a imunidade de rebanho varia conforme a doença, para sarampo, por ser altamente contagiosa, é de 95%.
MOVIMENTO ANTIVACINA
O movimento antivacina surgiu em 1998 em Londres pouco tempo depois da publicação de um estudo feito por Andrew Wakefield, então lançado em uma revista científica que relacionava a vacina triplex – utilizada contra rubéola, caxumba e sarampo – ao autismo. No entanto, pouco tempo depois, diversos outros estudos foram publicados desmentindo a teoria.
Em 2004, o Instituto de Medicina dos EUA concluiu que não havia provas de que o autismo tivesse relação com os componentes da vacina. Em seguida, no mesmo ano, descobriu-se que, antes da publicação de seu estudo, Wakefield havia feito um pedido de patente para uma vacina contra sarampo que concorreria com a MMR, algo que foi visto como um conflito de interesses.
Além disso, um assistente de Wakefield afirmou que, em seu estudo, o médico manipulou informações de crianças para forçar a ligação entre a vacina e o autismo. Desse modo, em 2010, o Conselho Geral de Medicina do Reino Unido julgou Wakefield “inapto para o exercício da profissão”, qualificando seu comportamento como “irresponsável”, “antiético” e “enganoso”. Logo após, a Lancet, periódico que havia tornado público seu estudo, se retratou da publicação, dizendo que suas conclusões eram “totalmente falsas”.
A Organização Mundial da Saúde (OMS) considera a questão dos movimentos antivacina tão preocupante, que a listou como uma das dez maiores ameaças à saúde global em 2019.
Foto: Kasvi