
por CenterLab | jan 4, 2022 | Informativos
Doença antiga, a Tuberculose ainda é um desafio a ser vencido pelo mundo
A pandemia de Covid-19 tem revirado o mundo de ponta cabeça há quase dois anos e é inegável que ela trouxe, também, vários avanços na área da saúde. Em menos de um ano, foi desenvolvida uma vacina e, atualmente, já existem medicamentos aprovados pela Organização Mundial de Saúde (OMS) para o tratamento da doença em caráter emergencial. No entanto, a velocidade para combater a pandemia atrasou muitas ações importantes em curso, estabelecidas entre a Organização Mundial da Saúde (OMS) e Organizações das Nações Unidas (ONU).
A OMS e a ONU se uniram entre os anos de 2014 e 2015 para construir os chamados Objetivos de Desenvolvimento Sustentável (ODS). Dentre essas metas, há um comprometimento em acabar com a tuberculose (TB) até o ano de 2030, pois a doença é tratável e curável.
A estratégia adotada pela OMS para pôr fim à TB visa uma redução em 90% das mortes e de 80% na taxa de incidência até 2030, em comparação com a linha de base de 2015. No entanto, a Stop TB Partnership, organização vinculada à OMS, expôs um dado alarmante que mostra que 12 meses de COVID-19 eliminaram 12 anos de progresso na luta global contra a TB. Além da queda mundial no diagnóstico e tratamento da doença, os dados indicam que as pessoas coinfectadas com TB e COVID-19 têm mortalidade três vezes maior do que as pessoas infectadas apenas com tuberculose.
Embora a doença exista desde a época dos faraós, a única vacina aprovada tem 100 anos e não funciona totalmente, especialmente em adultos. Antes da COVID-19, a TB era a doença infecciosa mais letal, com cerca de 4000 mortes diárias. O Brasil está entre os países que possuem as mais altas cargas de tuberculose, sendo integrante de um grupo composto de 30 nações que são responsáveis por aproximadamente 90% dos casos registrados em todo planeta.
O tema do Dia Mundial da TB em 2021 – “O tempo está passando”- fez alusão ao atraso no cumprimento dos compromissos assumidos por líderes globais para a erradicação da TB até 2030.
Tuberculose (TB)
A tuberculose é uma doença infecciosa e transmissível causada pelo Mycobacterium tuberculosis. Na maioria dos casos, afeta os pulmões, embora possa comprometer outros órgãos e/ou sistemas, principalmente em pacientes com problemas imunológicos.
A TB é transmitida pela fala, espirro ou tosse de pacientes infectados que lançam no ar partículas em forma de aerossóis com a presença de bacilos. Em média, um indivíduo que tenha baciloscopia positiva pode infectar uma média de 10 a 15 pessoas. Diferente do que se pensa, não há risco no compartilhamento de talheres, copos, roupas, lençóis etc.
Uma vez iniciado o tratamento, que tem duração de seis meses, a capacidade de transmissão é reduzida após 15 dias. Complementa essa etapa a adoção de medidas de controle como cobrir a boca com o braço ou lenço ao tossir e manter o ambiente bem ventilado e com luz natural, visto que o bacilo é sensível à luz solar e a circulação do ar dispersa as partículas infectantes do ambiente.
Anualmente, são registrados 70 mil novos casos no Brasil, com 4,5 mil mortes nesse intervalo. A TB também está relacionada a problemas sociais que comprometem a qualidade de vida. Prova disso é que entre os grupos mais vulneráveis estão os indígenas, com 3 vezes mais chance de pegar a doença. Para os detentos e demais privados de liberdade, esse risco é 28 vezes maior. Em pessoas que vivem com HIV/Aids, é 25 vezes maior e entre a população em situação de risco, 56 vezes maior.
Sintomas
O principal sintoma de Tuberculose Pulmonar é a tosse com sangue ou crônica, por um período de três semanas ou mais. Outros sinais que devem ser observados são: dor no peito, febre vespertina, sudorese noturna, emagrecimento não intencional severo, cansaço e fadiga.
Caso a pessoa apresente os sintomas, é preciso procurar a unidade de saúde mais próxima para avaliação clínica e realização de exames.
Diagnóstico
O diagnóstico de Tuberculose inclui exames laboratoriais como baciloscopia, teste rápido molecular para tuberculose e cultura para micobactéria. O resultado por cultivo da micobactéria pode levar até oito semanas, pois o bacilo apresenta um crescimento lento. O exame complementar é o Raio X do tórax, que deve ser realizado em todas as pessoas com suspeita da doença.
Fonte: Celer

por CenterLab | mar 3, 2020 | Informativos
Caracterizada pela elevação de glicose no sangue, a diabetes mellitus causa um conjunto heterogêneo de distúrbios metabólicos. No mundo, existem pelo menos 380 milhões de diabéticos, entre os quais 13 milhões são brasileiros. A tendência é que este número suba nos próximos anos. Informações do Atlas do Diabetes mostraram que, até 2035, a taxa de pessoas com diabetes pode aumentar mais de 150%.
A diabetes pode ocorrer devido a dois fatores: deficiência na secreção ou na ação do hormônio insulina. Este hormônio é produzido pelo pâncreas sua função é permitir a utilização da glicose pelas células para a produção de energia. Quando estas deficiências ocorrem, a glicose se acumula na corrente sanguínea, o que gera o quadro de hiperlipemia podendo assim, desencadear o desenvolvimento da diabetes.
A diabetes tipo 1 é caracterizada pela destruição das células beta, levando usualmente a uma deficiência absoluta de insulina. Já a do tipo 2 é causada por deficiência relativa de insulina, sendo característico dos indivíduos com resistência à insulina.
Para conscientizar o mundo sobre os problemas associados à doença, a Organização Mundial da Saúde (OMS) em parceria com a Federação Internacional de Diabetes (IDF) criou, em 1991, o Dia Mundial da Diabetes, celebrado em 14 de novembro.
Diagnóstico precoce é essencial para conter sintomas
A diabetes, sobretudo a do tipo 2, é uma doença silenciosa. Seu desenvolvimento é lento, e os sintomas podem demorar mais tempo para ocorrerem. Trata-se de uma doença incurável, que pode gerar muitas complicações para o paciente.
Isso porque, ao longo dos anos, a hiperglicemia prolongada ocasiona o aparecimento de lesões graves, como cegueira, nefropatia, neuropatia, hipercoagulabilidade, amputação, infarto do miocárdio e acidente vascular cerebral. Os fatores de causa mais comuns associados à doença são: obesidade, sedentarismo, hereditariedade, hipertensão, entre outros.
O diagnóstico precoce da doença é fundamental para que os sintomas não avancem e gerem grandes prejuízos para os pacientes. Em quadros de pré-diabetes é possível, inclusive, que o quadro seja revertido por completo.
Determinação de glicose e HbA1c
O diagnóstico da diabetes é feito por meio da determinação sanguínea da glicose e HbA1c, ou hemoglobina glicada. Segundo Andreza Belo, pesquisadora pleno da Labtest Diagnóstica, existem níveis pré-estabelecidos de glicose e HbA1c para identificar indivíduos normais, com pré-diabetes e com diabetes.
Os valores indicados pela Associação Americana de Diabetes indicam que o diagnóstico de diabetes é dado pelas seguintes determinações:
- glicemia de jejum alterada (≥ 126 mg/dL)
- glicemia após sobrecarga de glicose ou glicemia ao acaso (≥ 200 mg/dL)
- hemoglobina glicada ou HbA1c (≥ 6,5%)”.
Andreza Belo explica ainda que, além de ser usada no diagnóstico, a HbA1c é utilizada, também, como medida do risco de desenvolvimento das complicações crônicas da diabetes.
“A HbA1c deve ser medida rotineiramente em todos os pacientes com diabetes, por pelo menos duas vezes ao ano. Em pacientes que se submeteram a alterações do esquema terapêutico, ou que não estejam atingindo os objetivos recomendados com o tratamento, deve ser medida quatro vezes ao ano, a cada três meses”, informa.
Fonte: Labtest

por CenterLab | mar 2, 2020 | Informativos
Sífilis é uma das doenças sexualmente transmissíveis mais comuns do mundo, porque apresente aproximadamente 6 milhões de novos casos a cada ano. Desde 2016, o Ministério da Saúde decretou epidemia da doença, sendo estes os números da sífilis no Brasil, de acordo com o último boletim divulgado em outubro de 2019 (dados referentes ao ano de 2018):

O QUE É A SÍFILIS
A sífilis é uma infecção sexualmente transmissível (IST) causada pela bactéria Treponema pallidum, que pode ser transmitida por meio de relação sexual (vaginal, anal e oral) ou ainda pode ser transmitida para a criança durante a gestação ou o parto.
Ela pode se apresentar das mais variadas formas clínicas e é classificada em diferentes estágios: sífilis primária, secundária, latente e terciária.
Sífilis primária
No primeiro estágio, aparecem pequenas feridas no local de entrada da bactéria, mas que não trazem dor ou coceira, e desaparecem espontaneamente.
Sífilis secundáriaNo primeiro estágio, aparecem pequenas feridas no local de entrada da bactéria, mas que não trazem dor ou coceira, e desaparecem espontaneamente.
Sífilis latente
A forma latente é ainda mais silenciosa, sendo detectada apenas por exames imunológicos. Geralmente, nesta fase o indivíduo já está com a infecção há mais de 2 anos.
Sífilis terciária
A última fase da doença é a mais grave, pois o paciente pode apresentar lesões na pele, nos ossos, problemas cardiovasculares e neurológicas, que podem levar à morte. Este estágio pode surgir décadas depois da infecção.
Sífilis congênita
Nos bebês, a sífilis congênita é fatal em 40% dos casos. Além disso, a doença também pode trazer nascidos com baixo peso, prematuridade e outras deformidades congênitas.
No entanto, é importante ressaltar que a infecção tem cura, em adultos pode ser tratada com injeções de penicilina. A quantidade de injeções varia de acordo com o estágio da doença.
Os bebês precisam ser acompanhados de perto desde o nascimento para que possa se fazer o tratamento adequado e descobrir possíveis sequelas que terá no futuro.
DIAGNÓSTICO E TRATAMENTO
Mesmo que não haja nenhum sintoma, é importante fazer o teste de sífilis, que está disponível em qualquer unidade de saúde do Brasil. Principalmente pais e mães que esperam por um bebê precisam diagnosticar a doença o quanto antes para que o tratamento seja o mais rápido possível, preferencialmente nos primeiros 3 meses de gestação.
Depois de diagnosticado, caso o resultado dê positivo para mãe ou pai, o tratamento é oferecido gratuitamente pelo SUS.
Fonte: Kasvi
por CenterLab | mar 2, 2020 | Informativos
A sífilis é uma Infecção Sexualmente Transmissível (IST) causada pela bactéria Treponema pallidum. É um problema de saúde pública no Brasil e no mundo, devido ao aumento significativo de casos registrados. As principais formas de transmissão desta IST são via sexual, vertical e transfusão sanguínea, embora essa seja mais rara.
Quando a transmissão ocorre devido às relações sexuais desprotegidas, a sífilis é classificada como sífilis adquirida. Quando ocorre da mãe para a criança (transmissão vertical) durante a gestação ou parto, é denominada sífilis congênita. Outra classificação importante ocorre quando a sífilis é diagnosticada em mulheres durante a gestação e, neste caso, é chamada de sífilis em gestante. Estes três casos devem ser notificados obrigatoriamente ao Ministério da Saúde, conforme portaria vigente.
As ações do dezembro vermelho no combate ao HIV/AIDS também impulsionaram as discussões sobre outras IST´s, incluindo a sífilis. Consideradas doenças tabus, muitas pessoas são desinformadas em relação às IST´s e, quando expostas às situações de suspeita da infecção, não procuram ou demoram muito para buscar ajuda médica para realizar o diagnóstico.
A sífilis é uma IST facilmente tratável quando diagnosticada precocemente. Quando não tratada, pode gerar sequelas irreversíveis em longo prazo, além de facilitar a infecção pelo vírus do HIV. Alguns especialistas afirmam que as chances de um indivíduo com sífilis ser infectado por esse vírus podem aumentar em até 18 vezes. No caso da sífilis congênita, a preocupação ocorre devido à alta taxa de aborto, óbito fetal e morte neonatal, que pode chegar a 40%.
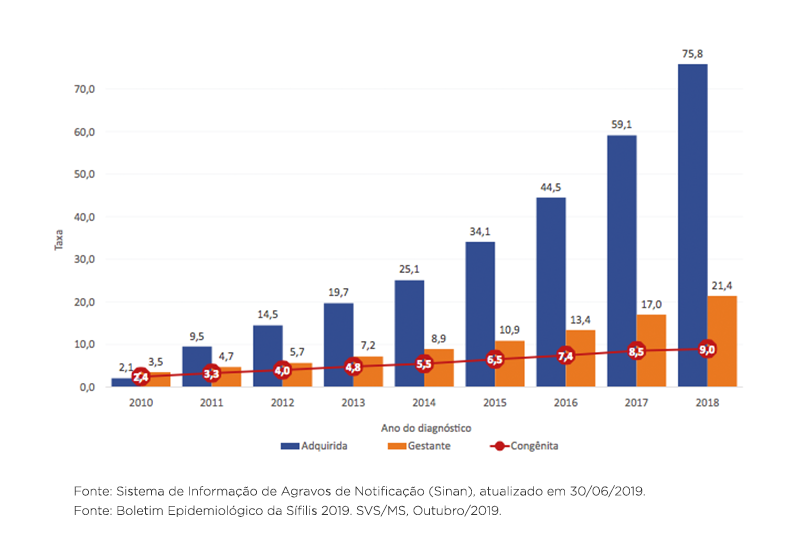
Aumento do número de casos de sífilis no Brasil nos últimos oito anos
De acordo com o boletim epidemiológico do Ministério da Saúde divulgado no final de 2019, o número de casos de sífilis no Brasil é alarmante em decorrência do seu crescimento significativo.
Nos últimos oito anos (2010 – 2018), o país vivenciou um aumento de 4.157% no número de casos. Somente em 2018, foram registrados mais de 246 mil casos, dos quais a sífilis congênita representou uma parcela de 26,3 mil casos, com 241 mortes de bebês.

Foto retirada do site da Labtest
Os sintomas em adultos podem incluir feridas genitais, manchas no corpo, febre, mal-estar, lesões na pele, ossos, sistema nervoso e cardiovascular, demência e depressão. As lesões em fetos e neonatos são mais graves e podem causar malformações, microcefalia, afetar o sistema nervoso, visão, músculos, coração e fígado, até provocar aborto involuntário ou óbito ao nascer.
Procurar ajuda especializada é o primeiro passo para diagnóstico da sífilis
A partir do momento em que o indivíduo está com suspeita de sífilis, ele deve procurar o serviço do Sistema Único de Saúde (SUS) que disponibiliza todos os testes gratuitamente ou um laboratório clínico para realizar os exames de diagnóstico da infecção.
“Além dos exames realizados para identificação da bactéria Treponema pallidum, denominados como exames diretos, são solicitados testes imunológicos para detectar anticorpos antitreponêmicos presentes na amostra do paciente”, explica Bárbara de Morais, especialista de produtos da Labtest.
“Estes anticorpos surgem em aproximadamente 10 dias, após o aparecimento da lesão primária da sífilis, também chamada de cancro duro, e auxiliam o médico nas demais etapas clínicas, a fim de realizar o diagnóstico e conduzir o paciente para o tratamento adequado”, complementa Bárbara.
Dentro dos testes imunológicos, há uma separação entre aqueles considerados testes treponêmicos e não treponêmicos, tema do próximo tópico deste artigo.
Entenda a diferença entre os testes treponêmicos e não treponêmicos
Os testes treponêmicos detectam anticorpos específicos anti-Treponema pallidum, enquanto os testes não treponêmicos detectam anticorpos anticardiolipina, que surgem devido ao material lipídico liberado da célula que apresenta lesão ou à cardiolipina liberada pelas bactérias.
Os anticorpos anticardiolipina são produzidos no organismo devido a outras situações clínicas. Sendo assim, os testes não treponêmicos não são específicos para os antígenos do Treponema pallidum. Cabe ainda ressaltar que os testes não treponêmicos, apesar de não específicos, tem grande relevância para o diagnóstico e monitoramento do tratamento da sífilis, como será mostrado a seguir neste artigo.
Entre os testes treponêmicos, os testes rápidos, ELISA (Enzyme-Linked Immunosorbent Assay) e FTA-ABS (Fluorescent Treponemal Antibody Absorption Test) são enquadrados nesta categoria. Para os testes não treponêmicos, podemos mencionar os testes com as metodologias VDRL (Venereal Disease Research Laboratory) e RPR (Rapid Plasmatic Reagin).
Saiba porque os testes não treponêmicos são indicados para acompanhar o tratamento da sífilis
“Os testes não treponêmicos utilizam a metodologia de floculação, ocorrendo a aglutinação em amostras reagentes, que pode ser observada a olho nu ou por meio de microscópio, dependendo das recomendações do produto utilizado”, diz Bárbara.
Os testes não treponêmicos podem ser qualitativos e/ou semiquantitativos. Quando utilizados de maneira semiquantitativa, é possível dosar o título da amostra, o que auxilia a determinação da fase da infecção: primária, secundária ou terciária.
Esse tipo de teste também é recomendado para acompanhamento da resposta ao tratamento. “O título da amostra deve diminuir se o tratamento for efetivo”, destaca Bárbara.
Os testes treponêmicos não podem ser utilizados para acompanhamento do tratamento, uma vez que permanecerão apresentando resultado reagente ao longo de toda vida do paciente infectado pela bactéria, impedindo saber se o tratamento foi eficaz.
De acordo com o Manual Técnico para Diagnóstico da Sífilis do Ministério da Saúde, os testes não treponêmicos podem ser utilizados como triagem e, em seguida, devem ser confirmados com o teste treponêmico ou utilizados na sequência dos testes treponêmicos, explica a especialista.
Fonte: Labtest

por CenterLab | ago 21, 2019 | Informativos
Doença inflamatória intestinal (DII), que inclui doença de Crohn e colite ulcerativa, é uma condição recidivante caracterizada por inflamação crônica em vários locais do trato GI, que resulta em diarreia e dor abdominal.
A inflamação resulta de resposta imunitária celular na mucosa gastrointestinal. A etiologia precisa é desconhecida, mas evidências sugerem que a flora intestinal normal desencadeia uma reação imune anormal em pacientes com predisposição genética multifatorial (talvez envolvendo barreiras epiteliais anormais e defesas imunes da mucosa). Não se identificou qualquer fator dietético, ambiental ou infeccioso. A reação imune envolve a liberação dos mediadores inflamatórios, incluindo citocinas, interleucinas e FNT.
Embora a doença de Crohn e a colite ulcerativa sejam similares, elas podem ser diferenciadas em muitos casos ( Diferenciação entre doença de Crohn e colite ulcerativa). Cerca de 10% dos casos de colite não são inicialmente distinguíveis e são denominados não classificados; se um espécime patológico cirúrgico não pode ser classificado, ele é chamado de colite indeterminada. O termo colite se aplica somente às doenças inflamatórias do cólon (p. ex., colite ulcerativa, granulomatosa, isquêmica, por radiação e infecciosa). A colite espástica (mucosa) é um termo inadequado aplicado a uma doença funcional, síndrome do intestino irritável.
A doença intestinal inflamatória afeta pessoas de todas as idades, mas em geral começa antes dos 30 anos, com pico de incidência dos 14 aos 24 anos. A DII pode apresentar outro pico menor aos 50 e 70 anos de idade; entretanto, esse pico tardio pode incluir alguns casos de colite isquêmica.
A DII é mais comum na população do norte da Europa e de origem anglo-saxônica e é 2 a 4 vezes mais comum em judeus asquenazes do que não judeus brancos. A incidência é baixa na Europa central e do sul e ainda mais baixa na América do Sul, Ásia e África. Entretanto, a incidência vem aumentando em negros e latino-americanos que vivem na América do Norte. Ambos os sexos são igualmente afetados. Parentes de primeiro grau dos pacientes com DII têm um risco 4 a 20 vezes maior; seu risco absoluto pode chegar a 7%. A tendência familiar é muito maior na doença de Crohn do que na colite ulcerativa. Várias mutações gênicas conferem um risco maior da doença de Crohn (e algumas possivelmente relacionadas à colite ulcerativa) foram identificadas.
O tabagismo parece contribuir para o desenvolvimento e a exacerbação da doença de Crohn, mas diminui o risco de colite ulcerativa. A apendicectomia realizada para tratar a apendicite também parece diminuir o risco de colite ulcerativa. Os AINE podem exacerbar a DII. Contraceptivos orais podem aumentar o risco de doença de Crohn. Alguns dados sugerem que a doença perinatal e a utilização de antibióticos na infância podem estar associados a um maior risco de DII.
Por razões pouco claras, as pessoas com melhor nível socioeconômico podem ter um maior risco de doença de Crohn.
Manifestações extraintestinais
Doença de Crohn e colite ulcerativa afetam outros órgãos além do intestino. A maioria das manifestações extraintestinais é mais comum na colite ulcerativa e colite de Crohn do que nos casos de doença de Crohn limitada ao intestino delgado. As manifestações extraintestinais da DII são caracterizadas de três maneiras:
1. Doenças que em geral acompanham (i.e., vêm e vão) surtos de DII: essas doenças incluem artrite periférica, episclerite, estomatite aftosa e eritema nodoso. A artrite tende a envolver grandes articulações e ser migratória e intermitente. Uma ou mais doenças concomitantes aparecem em mais de um terço dos pacientes hospitalizados com DII.
2. Doenças que claramente estão associadas com DII, mas aparecem de modo independente da atividade da DII: essas doenças incluem espondilite anquilosante, sacroileíte, uveítepioderma gangrenoso e colangite esclerosante primária. A espondilite anquilosante é mais comum nos pacientes com DII com antígeno HLA-B27. A maioria dos pacientes com envolvimento da coluna ou do sacroilíaco tem evidência de uveíte e vice-versa. A colangite esclerosante primária, que é um fator de risco de câncer do trato biliar, está fortemente associada à colite ulcerativa ou colite de Crohn. A colangite pode aparecer antes ou concomitantemente com doença intestinal ou mesmo 20 anos depois da colectomia. A doença hepática (p. ex., esteatose hepática, hepatite autoimune, pericolangite e cirrose) aparece em 3 a 5% dos pacientes, embora alterações mínimas da função hepática sejam mais comuns. Algumas dessas condições (p. ex., colangite esclerosante primária) podem preceder a DII em muitos anos e, quando diagnosticadas, devem ser seguidas de investigação imediata para eventual DII associada.
3. Doenças que são consequências da fisiologia intestinal rompida: essas doenças ocorrem principalmente na doença de Crohn grave do intestino delgado. A má absorção pode ser secundária a ressecções ileais extensas, causando deficiências de vitaminas solúveis em gordura, vitamina B12 ou minerais, resultando em anemia, hipocalcemia, hipomagnesemia, distúrbios de coagulação e desmineralização óssea. Em crianças, má absorção retarda o crescimento e desenvolvimento. Outras alterações incluem cálculos urinários secundários ao excesso de absorção do oxalato da dieta, hidroureter e hidronefrose secundários à compressão pelo processo inflamatório intestinal, cálculos biliares secundários à falha de reabsorção de sais biliares pelo íleo inflamado e amiloidose secundária ao longo processo inflamatório e supurativo.
Fonte: Eco Diagnóstica





