
Coagulação Intravascular Disseminada x Covid-19 e a Importância dos Testes Laboratoriais de Coagulação
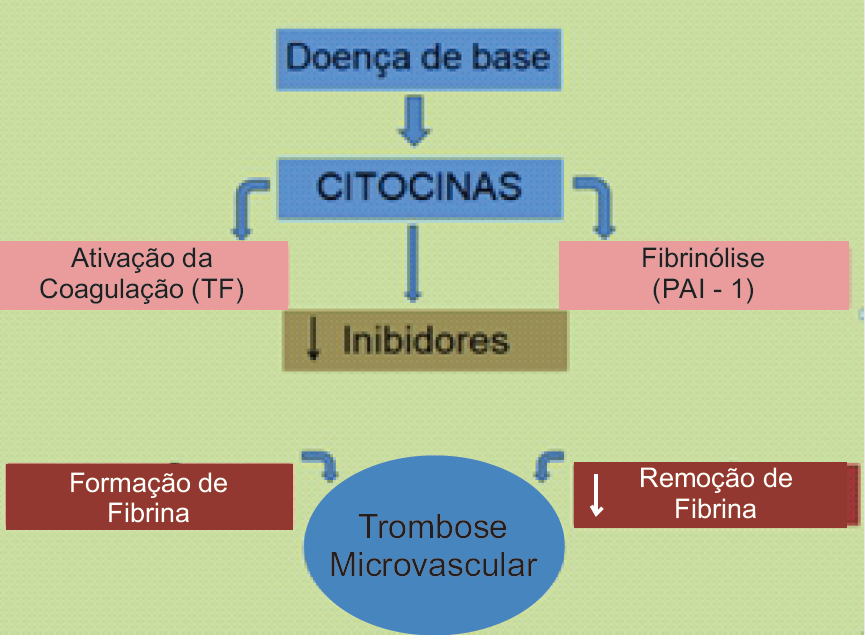
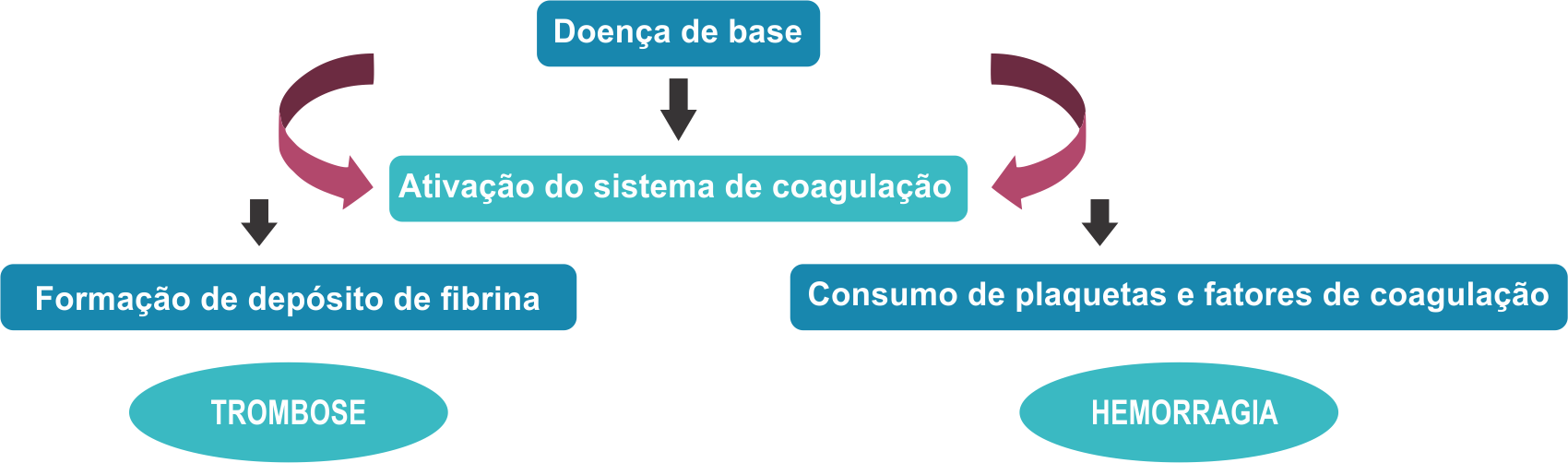
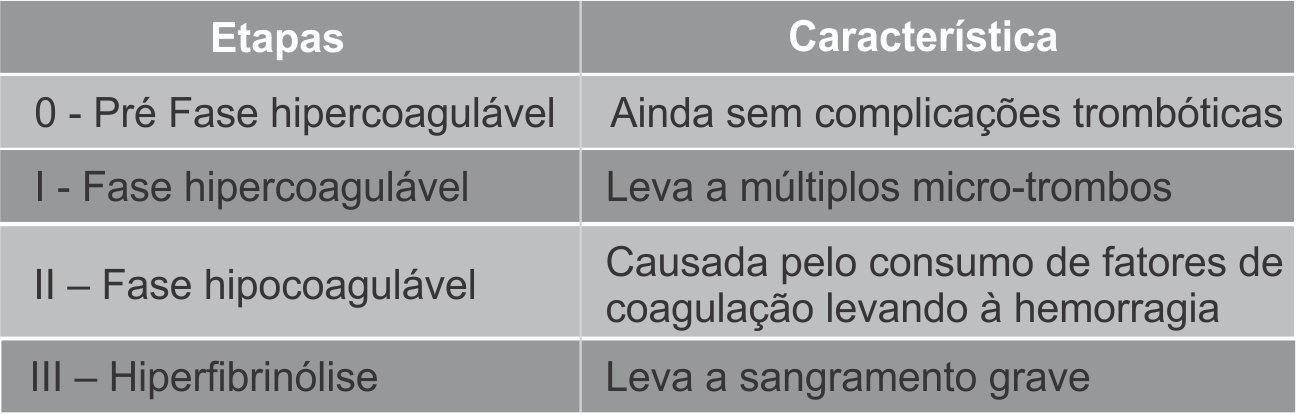
Atualmente definida como uma síndrome adquirida, a coagulação intravascular disseminada (CIVD) é caracterizada pela ativação difusa da coagulação intravascular, levando à formação e deposição de fibrina na microvasculatura. Tal condição é associada às diversas entidades clínicas como trauma grave, tumores sólidos, neoplasias hematológicas, descolamento de placenta, embolia de líquido amniótico, hemangiomas gigantes, aneurismas de aorta, anemia hemolítica microangiopática, sobretudo infecções que levam à septicemia. Entretanto, numa hemostase normal o equilíbrio entre as proteínas pró-coagulantes e anticoagulantes é o que mantém a fluidez do sangue pelos vasos, incluindo o controle da hemorragia e dissolução de coágulos.
Com efeito, para manter esse equilíbrio existem 13 tipos diferentes de fatores de coagulação e os seus nomes são expressos em algarismos romanos (figura 1). Assim, existe desde o Fator I até o Fator XIII. Esses fatores são ativados, por exemplo, quando ocorre o rompimento do vaso sanguíneo, onde a ativação do primeiro leva à ativação do seguinte até que ocorra a formação do coágulo pela ação dos 13 fatores. A ativação descontrolada do sistema de coagulação não resulta apenas em trombose, mas também em inflamação e proliferação celular, mediadas principalmente pela ação da trombina. Desta forma, estabelece-se uma alça de retroalimentação positiva que se não controlada pode progredir promovendo lesão vascular, falência de múltiplos órgãos e morte.
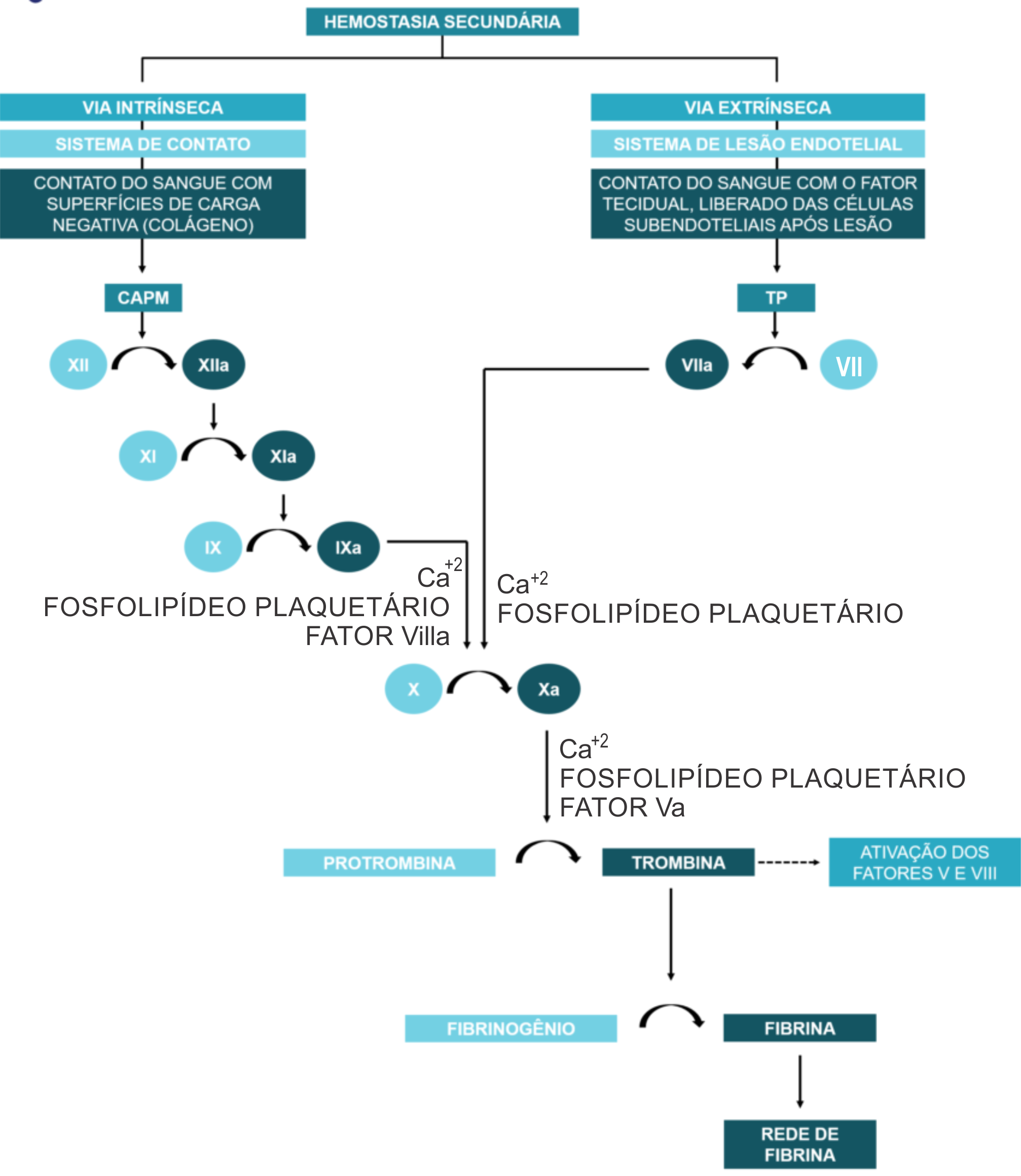
Figura 1: Esquema da cascata de coagulação com divisão do sistema em duas vias (intríseca e extrínseca).
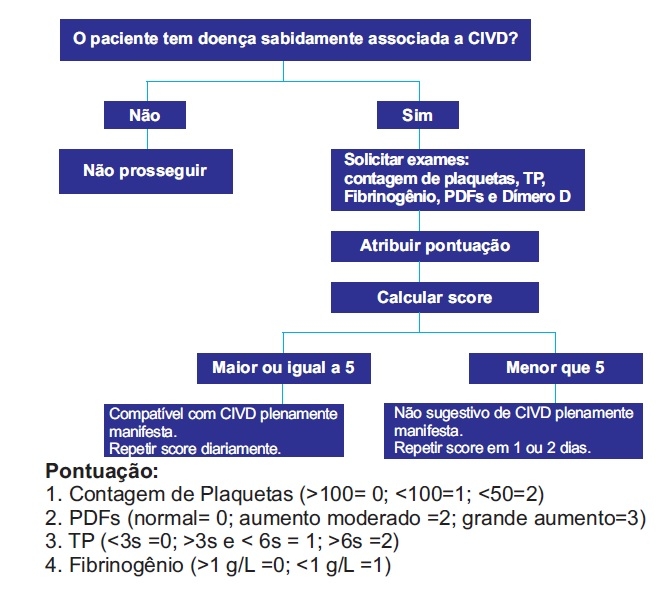
Diante da pandemia de coronavírus, diversos aspectos vêm sendo estudados na tentativa de conhecer melhor a doença e, dessa forma, reduzir o número e a gravidade dos indivíduos infectados. A literatura vigente descreve que a forma grave daCOVID-19 é frequentemente complicada com coagulopatia. Dentro desse contexto, a CIVD é relatada em grande parte dos óbitos. Em torno do 7º ao 12º dia dos sintomas transcorrem as complicações. A manifestação grave da infecção é marcada por uma resposta inflamatória imunológica acentuada, caracterizada pela presença de monócitos, linfócitos, neutrófilos e macrófagos. Em trabalhos já publicados, análises histológicas foram evidenciadas dano alveolar difuso, infiltrado inflamatório intersticial mononuclear com trombose em microcirculação e formação de membrana hialina. Essa resposta se dá pelo os altos índices de citocinas pró-inflamatórias no sistema circulatório, como IFN-γ, IL 1 e 6 e TNF-α, formando o conceito de tempestade de citocinas. Também, injúrias fora do âmbito do aparelho respiratório, bem como trombose podem acontecer sem que haja assiduidade local confirmada do vírus, admitindo que a infecção pelo SARS-CoV-2 compreenda uma severa resposta inflamatória, com estado de hipercoagulabilidade. Pacientes com infecção e que consequentemente desenvolvem resposta inflamatória sistêmica podem evoluírem com lesão
endotelial e consecutivo aumento na geração de trombina e diminuição da fibrinólise endógena. Pode-se assim denominar o estado pró-trombótico de Coagulopatia Induzida pela Sepse (SIC) que antecede a CIVD. A fisiologia que rege a SIC finaliza em uma condição próhemostática. Indivíduos que são acometidos por infecções virais estão sujeitos a evoluir para sepse associada à disfunção orgânica. A sepse está bem especificada como um dos fatores causais mais comuns da CIVD, que se desenvolve com a liberação de citocinas próinflamatórias, como fator de Von Willebrand e expressão do fator tecidual, que ativam monócitos e células endoteliais. A trombina circulante, não impedida pela via fisiológica anticoagulante, pode ativar as plaquetas e incitar a fibrinólise apontando para um estado hipercoagulável em pacientes diagnosticados com infecção, como na COVID-19. Ademais, o estado de hipóxia gerado na forma grave da patologia pode estimular a trombose, pelo aumento da viscosidade sanguínea e por uma via de sinalização dependente do fator de transcrição provocado por hipóxia. Estudos mostram relação cruzada entre inflamação e coagulação, sendo a inflamação responsável por provocar a ativação da coagulação. Contudo, fora do estado patológico, há um controle da ativação da coagulação por três vias anticoagulantes: sistema ativado da proteína C, inibidor da via do fator tecidual e o sistema antitrombina. No entanto, essas vias fisiológicas sofrem alterações na sepse.
Testes Laboratoriais de Coagulação
Não é de hoje que os testes laboratoriais possuem grande relevância no diagnóstico dos pacientes em diferentes situações clínicas. Sabe-se que, de um tempo para cá, os testes de hemostasia tornaram-se ponto crucial no processo, já que os seus números influenciam diretamente nas decisões clínicas. É fundamental para um diagnóstico e acompanhamento eficaz do paciente, que os diferentes processos da análise disponham de qualidade. Isso inclui o desempenho dos equipamentos laboratoriais e, principalmente, a qualidade dos reagentes utilizados para a realização dos exames. Logo, para monitorização de tratamentos com anticoagulantes.
Os testes deTP e TTPA são considerados testes de triagem da coagulação. É importante conhecer a sensibilidade destes testes na identificação da deficiência de diferentes fatores da coagulação. Um teste com pouca sensibilidade, ou seja, incapaz de identificar anormalidades pode gerar resultados inadequados que prejudicam a investigação das coagulopatias. A sensibilidade de um determinado reagente pode ser especifica para uso em um determinado equipamento ou para uso combinado com outros reagentes.
Tempo de Tromboplastina – TP
Os reagentes utilizados (tromboplastinas) inicialmente eram produzidos a partir de um tecido humano, e foram posteriormente sendo substituídos por reagentes de tecido animal, o que gerou enorme variação intra e interlaboratorial, ou seja, a sensibilidade dos reagentes variava de acordo com a origem da tromboplastina. Fato que ocasionou sérios problemas para os pacientes, visto que os resultados obtidos por laboratórios que utilizavam reagentes menos sensíveis, ocasionavam erroneamente em uso de doses mais altas de anticoagulantes. A origem da tromboplastina interfere na sua sensibilidade, por isso os resultados de um TP do mesmo paciente na mesma amostra podem variar de um laboratório para outro. Diante deste problema foi instituído pela Organização Mundial de Saúde (OMS) a RNI (Relação Normatizada Internacional), que expressa à uniformização dos resultados, pois leva em consideração a sensibilidade do reagente utilizado. Os fabricantes dos reagentes foram orientados a comparar as tromboplastinas produzidas com a tromboplastina de referência mundial da OMS, através da construção de uma curva de calibração, onde será verificada a atividade enzimática a partir da diluição seriada de um plasma calibrador, e calcular o Índice de Sensibilidade Internacional (ISI), diminuindo assim, as discrepâncias entre os resultados do tempo de protrombina, dando mais confiabilidade ao teste.
O TP é mais sensível á deficiência do fator VII e tem menor sensibilidade aos fatores da via comum e para deficiência de fibrinogênio. Atualmente, fator tecidual recombinante vem sendo cada vez mais utilizado, e o TP mensurado com essa tromboplastina parece ser mais confiável na identificação de variantes de deficiência de fator VII. Um exemplo de reagentes mundialmente reconhecidos por sua credibilidade e confiança são os da Instrumentation Laboratory®, integrante do grupo Werfen® desde 1991. Focado em inovação e melhorias constantes para testes de diagnóstico in vitro, o grupo Werfen® desenvolve, fabrica e distribui
reagentes da linha de hemostasia e dentre os principais testes da rotina de coagulação, pode-se elencar os reagentes de ponta desenvolvidos pelo fabricante, Recombiplastin2G, utilizado para a determinação quantitativa de TP – Tempo de Protrombina, que tem como grande diferencial a sua constituição ser derivado de fator tecidual humano através de tecnologia recombinante, O processo melhorado de produção utilizado para este reagente, assegura uma excelente uniformidade lote a lote e um desempenho superior em relação às tromboplastinas derivadas de fontes naturais. Devido a esta elevada sensibilidade a deficiência de fatores, comparável às Preparações Internacionais de Referência, é especialmente adequado para a monitorização da Terapêutica Anticoagulante Oral. Sua apresentação é liofilizada, de fácil reconstituição pelo operador e sua estabilidade após o preparo é excelente evitando o desperdício do reagente. Seu ISI (índice de padronização internacional) de 1,00 é um dos melhores valores encontrados no mercado. Além disso, o portifólio contempla com o TP-Fibrinogénio HS PLUS que é um extracto liofilizado de cérebro de coelho com uma concentração óptima de ions de cálcio. Devido a um processo de fabrico especial e meticuloso foi possível obter uma alta sensibilidade em relação aos factores II, V, VII e X, dando resultados comparáveis com o Padrão de Referência Internacional. A alta sensibilidade analítica faz com que este reagente seja particularmente apropiado também para a monitorização da terapêutica anticoagulante.
Tempo de Tromboplastina Parcial Ativada – TTPa
O reagente mais moderno e utilizado em grandes centros laboratoriais é o HemosiL APTT-SP. Este é derivado de tecnologia de fosfolipídios sintéticos, contendo como ativador as partículas de sílica micronizada. Essa tecnologia garante uma maior reprodutibilidade, estabilidade e sensibilidade frente a outros reagentes de TTPa, dentre eles, o HemosiL SynthASil e o HemosiL SynthAFax, proporcionando resultados mais precisos perante o déficit de Factor XII, XI, X, IX, VIII, V, II, ou Fibrinogénio, doenças hepáticas, défice de Vitamina K, presença de heparina, anticoagulante lúpico ou outros inibidores. Possui apresentação líquida e pronta para uso, o que também impacta positivamente no resultado dos testes.
D-Dímero
Atualmente, outro ensaio que tem se destacado no mercado é o teste de D-dímero que é utilizado para avaliação de pacientes com COVID 19. A IL possui diferentes apresentações deste insumo, para atender a necessidade de cada laboratório. As duas mais conhecidas e aplicadas são: D-dimer 500 e D-dimer HS500. A diferença entre eles é o modo de preparo, já que um está pronto para uso e o outro necessita ser reconstituído. Ambos os kits são para a determinação quantitativa do D-dímero no plasma humano, com uma ótima linearidade e sensibilidade, cut-off validado de 500ng/mL e resultados liberados em menos de 5 minutos nos sistemas IL.
Com 40 anos dedicados ao mercado de diagnósticos laboratoriais, a Centerlab® em parceria com o grupo Werfen® oferecem as linhas de reagentes de hemostasia, Hemosil Recombiplastin2G e APTT-SP, além dos sistemas ACL ELITE PRO Family e ACL TOP Family Série 50 com gerenciamento de automação e qualidade mais avançado em testes de hemostase. Ideal para testes de hemostasia de rotina e especialidade, incluindo ensaios de coagulação, cromogênicos e imunológicos em laboratórios clínicos de médio a alto volume.
 |
 |
 |
 |
 |
 |
Referências:
-https://newslab.com.br/a-j-r-ehlke-em-parceria-com-a-werfen-aposta-na-tecnologia-de-ponta-a-favor-da-confiabilidade-no-diagnostico-em-hemostasia/
– https://www.centerlab.com/blog/Centernews_107/
– https://bvsms.saude.gov.br/bvs/publicacoes/manual_diagnostico_laboratorial_coagulopatias_plaquetopatias.pdf
– http://editora.universidadedevassouras.edu.br/index.php/RS/article/view/2330
– https://editoraime.com.br/revistas/index.php/rems/article/view/623



 Referências:
Referências: